Raksta medicīnas eksperts
Jaunas publikācijas
Papilomatozi
Last reviewed: 29.06.2025

Visi iLive saturs ir medicīniski pārskatīts vai pārbaudīts, lai nodrošinātu pēc iespējas lielāku faktisko precizitāti.
Mums ir stingras iegādes vadlīnijas un tikai saikne ar cienījamiem mediju portāliem, akadēmiskām pētniecības iestādēm un, ja vien iespējams, medicīniski salīdzinošiem pārskatiem. Ņemiet vērā, ka iekavās ([1], [2] uc) esošie numuri ir klikšķi uz šīm studijām.
Ja uzskatāt, ka kāds no mūsu saturiem ir neprecīzs, novecojis vai citādi apšaubāms, lūdzu, atlasiet to un nospiediet Ctrl + Enter.
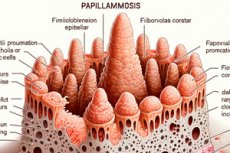
Dažādus ādas bojājumus izraisa dermatoloģiskas vīrusu slimības, tostarp papillomatoze. Tās raksturīgā pazīme ir eksofītiska, t. i., labdabīgi epitēlija veidojumi, kas izvirzās uz āru: plakani vai papillas formas (latīņu rarilla — krūtsgals, papilla + grieķu oma — audzējs).
Cēloņi papilomatozi
Lai gan šādus ādas bojājumus aprakstīja Hipokrāts, to vīrusu izcelsme, pateicoties elektronmikroskopijai, beidzot tika apstiprināta 20. gadsimta vidū. Līdz šim Papillomaviridae dzimtā ir vairāk nekā divsimt pilnībā sekvencētu HPV (HPV) genotipu, kas ir sugai specifisks epiteliotrops (cilvēka papilomas vīruss), un vismaz viena trešdaļa no šiem tipiem izraisa dzimumorgānu papilomas vīrusa infekciju. [1 ]
Virologi ir identificējuši piecas HPV ģints, un galvenās no tām ir alfa, beta un gamma papilomas vīrusi, kuru līdzība ir 60–70%. Katram daudzstūrainajam vīrusa kapsīdam ir apļveida divpavedienu DNS, kas satur to genomu, kas tiek atbrīvots un replicējas inficētajās ādas un gļotādu epitēlija šūnās.
Kādas ir papilomatozes briesmas? Tā ir lipīga, t. i., infekcioza: aptuveni 40 HPV veidi tiek pārnesti tieša seksuāla kontakta ceļā vai ādas kontaktā; inficēties var arī mājsaimniecībā, izmantojot ar vīrusu piesārņotus priekšmetus.
Bet pat tas nav galvenais. Dažu papilomas vīrusu tipu DNS var integrēties šūnu hromosomās, kas noved pie šūnu ļaundabīgas transformācijas un dažādas lokalizācijas vēža attīstības. Augsta onkogēnā riska grupā ietilpst šādi cilvēka papilomas vīrusa tipi: 16, 18, 31, 33, 33, 35, 45, 51, 52, 56, 58, 59, 68. Dažās Eiropas valstīs augsta riska HPV infekcijas izplatība sieviešu vidū pārsniedz 15%, bet vīriešu vidū - 12%. Šie HPV tipi veido līdz pat 35–45% no maksts un orofaringeālajiem vēža gadījumiem. Un lielākā daļa dzemdes kakla, dzimumlocekļa un anogenitālā vēža gadījumu ir saistīti ar HPV 16. un HPV 18. tipu. [ 2 ]
Papilomas vīrusu iesaistīšanos dzemdes kakla vēža, kas ir otra izplatītākā vēža forma sievietēm, attīstībā noteica vācu virusologs H. Hauzens (1936–2023), kurš par to saņēma Nobela prēmiju. [ 3 ]
HPV 5., 8., 26., 30., 39., 53., 66., 67., 70., 73., 82. tips pieder pie HPV kategorijas ar tā saukto iespējamo kancerogenitāti. Savukārt 6., 11., 42., 43., 44., 54., 55. tipa vīrusi parasti neizraisa papilomatozu epitēlija audzēju ļaundabīgu attīstību.
Pathogenesis
Šīs Papillomaviridae dzimtas vīrusi inficē galvenokārt proliferējošās (dalošās) gļotādu šūnas un keratinizētu epitēliju, kuru ekstracelulārajai matricei ir VII tipa kolagēna fibrillas, īpaši daudz daudzslāņu plakanās ādas šūnās - keratinocītos. Augsts kolagēna saturs pastiprina papilomas vīrusa aktivētā intraepidermālā makrofāgu enzīma fosfoinozitīda-3-kināzes (PI3K) signalizāciju. Šis enzīms nodrošina šūnu cikla regulēšanu, veicina šūnu proliferāciju un samazina šūnu apoptozi. Turklāt PI3K aktivācija palīdz papilomas vīrusam izvairīties no infekcijas atpazīšanas no imūnkompetentu šūnu puses (tādējādi izjaucot dabisko šūnu mediēto imunitāti).
Iekļūstot mērķa šūnās caur plazmas membrānu, HPV atbrīvo savu genomu, kur tas paliek ekstrahromosomālas kodola DNS, autonomās episomas (vai plazmīdas) veidā, t. i., tas neiekļūst šūnu kodolu hromosomās. Skartajās šūnās katra vīrusa DNS molekula tiek dubultota divvirzienu teta replikācijas rezultātā, un genomi tiek saglabāti un pārnesti uz meitas šūnām.
Papilomatozes attīstības mehānisms ir cieši saistīts gan ar tās produktīvā cikla fāzi, gan ar epidermas šūnu terminālo diferenciāciju. Vīrusa replikācija pastiprinās, epitēlija šūnām nobriestot, kas izskaidro tā pielipšanu ādas virsējo slāņu šūnām, kurām ir ievērojams reģenerācijas potenciāls.
Vīrusu gēnu ekspresija (to aminoskābju kodu pārnešana) noved pie vīrusu olbaltumvielu producēšanas epitēlija šūnu ribosomās, vīrusa vairošanās (jaunu kapsīdu veidošanās) un infekcijas izplatīšanās. Inficējot gļotādu epitēliju un keratinizēto epitēliju, vīruss izraisa to šūnu proliferāciju ar epitēlija neoplāzijas veidošanos, un faktiski tā ir fokālā epitēlija hiperplāzija. Tā ir labdabīgas papilomatozes patogeneze.
Bet, kad augsta onkogēnā riska HPV tipu DNS integrējas ar šūnu DNS (kas ir iestrādāta cilvēka genomā), notiek skarto šūnu ļaundabīga transformācija. Šajā gadījumā īpaši vīrusu proteīni (saukti par onkoproteīniem, kas nav visiem HPV tipiem) bloķē pretvēža proteīnus (p53 un pRb) un izjauc šūnu ciklu, izraisot nekontrolētu mitozi un netipisku (ģenētiski izmainītu) epitēlija šūnu vairošanos.
Veidlapas
Atkarībā no bojājuma lokalizācijas izšķir papilomatozes veidus.
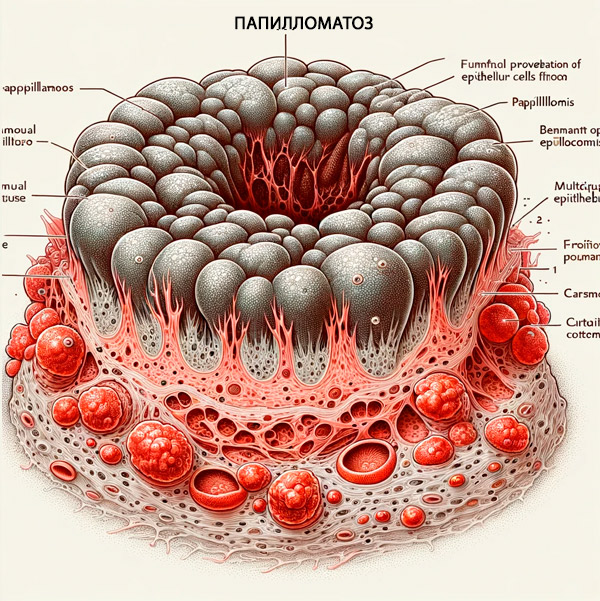
Pirmkārt, to izraisa HPV 1. tips, HPV 2. tips, kā arī papilomas vīrusa 4., 7., 22., 27., 29. genotipi – ādas papilomatoze jeb ādas papiloma – varrucae vulgaris jeb parasto (vulgāro)kārpu veidošanās. Tās var saukt arī par vīrusu kārpām. [ 4 ]
Epitēlija šūnu inficēšanās ar HPV 3., 5., 10., 28. vai 49. genotipu izraisa plakanas kārpas uz sejas, rokām un ķermeņa.
Kakla papilomatozei bieži ir izskats, kam ir kātiņa karājas kārpas.
Divās trešdaļās bērnu papilomatozes gadījumu papilomas vai fokālās epitēlija hiperplāzijas veidā ir HPV 6 un HPV 11 bojājumu rezultāts. Plašāku informāciju lasiet publikācijā - kārpas bērniem.
Kad HPV 5., 8., 9., 10., 12., 15., 19., 36. tipi inficē ādu uz rokām, apakšdelmiem, apakšstilbiem un citām ķermeņa daļām, var attīstīties tāds rets stāvoklis kā kārpu veida jeb varžacu epidermodisplāzija Levandovska-Lutca sindroms [5 ].
Ādas karcinoīdā papilomatoze, kas pazīstama kā Gotrona (vai Gotrona-Eizenlora) ādas karcinoīdā papilomatoze, ir kārpveida (verrukoza) karcinoma, ādas un gļotādu plakanšūnu karcinomas variants, kas reti metastazējas [ 6 ].
Dzimumorgānu papillomatoze
Dažādu genotipu HPV, kas ietekmē dzimumorgānu traktu un anoģenitālo reģionu, izraisa labdabīgus hiperproliferatīvus veidojumus — akūtas kondilomas, ko var definēt kā papilomas, vīrusu kārpas vai dzimumorgānu kārpas. [ 7 ]
Vulvas, maksts un dzemdes kakla papilomatozi izraisa dažādi HPV genotipi, un sievietēm tā veido akūtas kondilomas.
Lasīt vairāk:
Mazu papilomu (papilāru gļotādas izvirzījumu) veidošanās maksts vestibilā (vestibulum vaginae) sievietēm tiek diagnosticēta kā vestibulārā papilomatoze.
Vīriešiem dzimumlocekļa papillomatozi, kas skar dzimumlocekļa ķermeni, galviņu, saitīti (frenulum) un urīnizvadkanālu, izraisa daudzi vīrusa genotipi, bet visbiežāk HPV 6. un 11. tips. Lai gan nav nekas neparasts, ka cilvēku skar HPV ar dažādu ļaundabīgas transformācijas riska pakāpi (31., 35., 51., 56. tips).
Epitēlija izmaiņas vīriešiem izraisa akūtu kondilomu veidošanos. Parasti tā ir multipla papillomatoze – ar vairāku dzimumorgānu kārpu klātbūtni. Tās var izaugt par milzu kondilomu (Buschke-Levenstein), kuras nepietiekamas ārstēšanas gadījumā destruktīvie procesi izplatās uz skeletu un iegurņa orgāniem, izraisot nāvi. Vairāk nekā pusē gadījumu milzu kondiloma ir ļaundabīga.
Dzemdes un krūts papillomatoze
Praktiski nav pieejama informācija par dzemdes papillomatozi, taču ginekologi apgalvo, ka, ja vīruss atrodas dzemdes kaklā, tam ir iespējams izplatīties dzemdes dobumā - endometrijā. Saskaņā ar dažiem pētījumiem HPV endometriozes gadījumā tiek atklāts 24% gadījumu, bet ļaundabīgos dzemdes audzējos - gandrīz 70%.
Piena dziedzera papiloma lokalizējas tā piena vados (ductus lactiferi) – labdabīga epitēlija šūnu veidojuma veidā ar fibrovaskulāriem kodoliem, kas ieaug vadvada lūmenā. Mamologi to diagnosticē kā intraduktālu vai intraduktālu krūts papillomatozi, kas veido 5% no šīs lokalizācijas labdabīgajiem audzējiem. [ 8 ]
Centrālā intraduktālā papiloma (parasti kā vientuļa retroareolāra masa) atrodas lielajos piena vados; perifērā (parasti vairākas) ietekmē gala vadus krūšu daivās un bieži tiek atklāta nejauši.
Mutes dobuma papilomatoze
Vīrusu izraisītu mutes dobuma papillomatozi raksturo veidošanās parādīšanās
Plakanšūnu papilomas jeb kārpas, kas var atrasties mēles saknē un aizmugurē un tiek diagnosticētas kā mēles papilomatoze. Tāda pati 6., 7., 11., 16. vai 32. tipa HPV pāraugšana raksturo aukslēju papilomatozi. [ 9 ]
Mutes dobuma akūtas kondilomas, kas saistītas ar HPV 6., 11., 16. un 18. genotipu, visbiežāk tiek konstatētas jauniem un pieaugušiem pacientiem, un, tā kā tās bieži tiek konstatētas vienlaicīgi uz dzimumorgāniem, tās tiek uzskatītas par seksuāli transmisīvu HPV veidu. To raksturo vairāku šāda veida bojājumu klātbūtne uz mīkstajām aukslējām, mēles saitēm un lūpu gļotādas.
HPV 13. un 32. tips var izraisīt asimptomātisku labdabīgu mutes dobuma audzēja stāvokli, kam raksturīgas vairākas baltas līdz rozīgas papulas, kas laika gaitā spontāni izzūd bez ārstēšanas.
Smaganu papilomatoze smaganu plakanšūnu papilomas veidā ir labdabīgs, asimptomātisks, eksofītisks veidojums uz gļotādas; tas var skart vairākas mutes dobuma zonas. Patoloģisks veidojums var rasties arī uz epitēlija, kas veido smaganu kabatas sieniņu: tā epitēliocīti strauji vairojas, audiem raksturīga irdenums un daudzas starpšūnu telpas, kas atvieglo vīrusa iekļūšanu caur bazālo membrānu. Kā liecina klīniskā prakse, smaganas ir visbiežākā HPV infekcijas vieta ar orofarinksa plakanšūnu karcinomas draudiem (ar HPV 16. tipu). [ 10 ]
Papilomas vīruss inficē orofaringeālā reģiona audus - mandeļu kriptas (palatīna mandeļu gļotādas padziļinājumus), kā arī lingvālo mandeli, izraisot mandeļu papillomatozi.
Elpošanas ceļu papilomatoze
Balsenes papillomatoze, kas tiek definēta arī kā balsenes papillomatoze [ 11 ], atkārtota elpceļu papillomatoze jeb balss spraugas papillomatoze, visbiežāk rodas HPV 6. un 6. tipa, kā arī HPV 11. tipa dēļ (lai gan var būt saistīti 16., 18., 31. un 33. genotipa vīrusi). Tā ir reta slimība, kuras gadījumā papilomas veidojas elpceļos (orofarinksā, balsenē un rīklē), plaušu traktā (trahejā, bronhos un plaušās) un augšējā gremošanas traktā (barības vadā). Atkarībā no slimības sākuma vecuma pastāv divi slimības varianti: juvenīlā papillomatoze, kas rodas bērnībā, un pieaugušo balsenes papillomatoze.
Recidivējoša vai atkārtota balsenes un rīkles papillomatoze bērniem ir reta un nopietna slimība: papilomas var izraisīt elpceļu sašaurināšanos ar balss izmaiņām vai elpceļu nosprostojumu. Lielākajai daļai pacientu ar šo slimību būs nepieciešamas atkārtotas ķirurģiskas procedūras, lai saglabātu elpceļu caurlaidību.
HPV 6. un 11. genotipi izraisa labdabīgu plaušu plakanšūnu papilomu (ar epitēliju pārklātu fibrovaskulāru kodolu) veidošanos - plaušu papillomatozi. Speciālisti atzīmē, ka tā galvenokārt rodas bērniem, kuri inficējas no inficētas mātes vaginālo dzemdību laikā.
Ļaundabīga transformācija 16., 18. un 31. tipa papilomas vīrusa bojājumos reti tiek novērota.
Citu lokalizāciju papilomatoze
Urīnpūšļa papilomatoze — apgriezta urotēlija papiloma (saistīta ar HPV 6. un 11. tipu) jeb Ringera audzējs — ir rets neinvazīvs urīnpūšļa urotēlija audzējs, kura izplatība šīs lokalizācijas audzēju vidū ir mazāka par 1%. Papilomu sauc par apgrieztu, jo hiperplastiskas epitēlija šūnas dīgst uz leju pamatā esošajos balsta audos. [ 12 ]
Barības vada plakanšūnu papiloma vienas kārpai līdzīgas masas veidā – barības vada papilomatoze – attīstās tā vidējā vai distālajā daļā, ja to skar HPV 58. tips. Tā ir ārkārtīgi reta epitēlija neoplazma šajā zonā. [ 13 ]
Kad ādas epitēlija šūnas taisnās zarnas ārējās atveres (anālās atveres) rajonā ir bojātas ar HPV 6, 11, 21, 42, 44 utt. Līdz ar anogenitālo kārpu parādīšanos tiek diagnosticēta anālās atveres papillomatoze. [ 14 ]
Plakstiņu papillomatoze ir konjunktīvas, t. i., plakstiņu iekšējās gļotādas, papiloma. Tā var būt arī deguna eju papillomatoze.
Vairāk informācijas rakstā - cilvēka papilomas vīrusa izraisītie simptomi un slimības
Diagnostika papilomatozi
Diagnozi (kas sākas ar pacientu izmeklēšanu un anamnēzes apkopošanu) veic speciālisti - dermatologi un dermatovenerologi, ginekologi, LOR ārsti - atkarībā no papilomatozes lokalizācijas.
Lai pārliecinātos par vīrusa klātbūtni (un noteiktu tā genotipu), obligāti jāveic laboratorijas testi, lasiet vairāk:
- Cilvēka papilomas vīrusa testi
- Papilomas vīrusa infekcija: cilvēka papilomas vīrusa noteikšana (PCR genotipa noteikšana)
Tiek veikta ādas biopsija ar biopsijas histoloģisko izmeklēšanu, dzemdes kakla uztriepes analīzi ar Papanikolau metodi (PAP tests), dzemdes kakla citoloģiju u.c.
Instrumentālā diagnostika dermatoloģijā ietver dermatoskopiju un ādas ultraskaņas izmeklēšanu; ginekoloģijā - kolposkopiju, iegurņa orgānu un dzemdes ultraskaņu, mamogrāfiju; otolaringoloģijā - laringoskopiju utt.
Diferenciālā diagnoze
Diferenciāldiagnozē jāizslēdz: Molluscum contagiosum, varžacu nevus (kārpaina izliekta dzimumzīme), seborejiska keratoze (seborejiska un senila kārpa, keratoma), varžacu Darier-White slimības forma, lēcveida hiperkeratoze, Flēgela slimība, varžacu porokeratoze, papilāra ādas hidradenoma (sviedru dziedzeru labdabīgs veidojums), virspusēja ierobežota limfangioma, bazalioma, dzimumorgānu platas kondilomas (līdzīgas kārpām) sifilisa sekundārajā fāzē, hirsutoīdas papilomas - dzimumlocekļa pērļainas papulas.
Jāpatur prātā, ka termins "papilomatoze" parādās nozoloģisko formu nosaukumos, kas etioloģiski nav saistītas ar HPV, tas ir, tā nav vīrusu papillomatoze, bet gan neliela, blīva ādas pacēluma apzīmējums, transliterējot latīņu vārdu rapilla (krūtsgals). Dermatoloģijā mezgliņus uz blīvas konsistences ādas sauc par papulām: no latīņu valodas papula - izspiedums.
Tātad papilomatoze psoriāzes gadījumā attiecas uz epidermas sindromu, kurā palielinās ādas papilārā jeb papilārā slāņa (papillaris iacuit pellis) kārpiņu garums un platums, kas atrodas tieši zem epidermas un sastāv no irdeniem saistaudiem.
Pastāv tāda slimība ar nezināmu etioloģiju kā limfostatiska papilomatoze – ar daudzu papulu parādīšanos pēdu aizmugurē, pirkstiem un apakšstilbiem, kas piešķir epidermai kārpainu izskatu; ir arī vispārēja ādas sabiezēšana (pahidermija). Šīs ādas izmaiņas tiek uzskatītas par ilgstošas limfostāzes sekām – traucēta limfas attece apakšējās ekstremitātēs. Eksperti šo patoloģiju sauc par elephantiasis nostras verrucosa – kārpveida elefantiāzi uz kājām, kas ir reta hroniskas limfedēmas forma ar ādas hipertrofiju.
Bet plūmju retikulārā jeb plūmju retikulārā papillomatoze - Gugero-Karto sindroms (slimība) vai plūmju retikulārā eritrokeratoderma Gugero-Karto - rodas ādas keratinizācijas (keratinizācijas) pārkāpuma dēļ. Starp tās attīstības cēloņiem ir: infekcija ar Malassezia ģints sēnītēm; ādas infekcija ar Dietzia ģints baktērijām - grampozitīvām aerobām aktinomicētēm Dietzia papillomatoze; UV starojuma iedarbība utt.
Kurš sazināties?

