Raksta medicīnas eksperts
Jaunas publikācijas
Sialadenīts: cēloņi, simptomi, ārstēšana
Pēdējā pārskatīšana: 04.07.2025

Visi iLive saturs ir medicīniski pārskatīts vai pārbaudīts, lai nodrošinātu pēc iespējas lielāku faktisko precizitāti.
Mums ir stingras iegādes vadlīnijas un tikai saikne ar cienījamiem mediju portāliem, akadēmiskām pētniecības iestādēm un, ja vien iespējams, medicīniski salīdzinošiem pārskatiem. Ņemiet vērā, ka iekavās ([1], [2] uc) esošie numuri ir klikšķi uz šīm studijām.
Ja uzskatāt, ka kāds no mūsu saturiem ir neprecīzs, novecojis vai citādi apšaubāms, lūdzu, atlasiet to un nospiediet Ctrl + Enter.
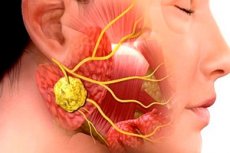
Iekaisuma patoloģijas ķirurģiskajā zobārstniecībā ir ļoti izplatītas. Pat antibiotiku terapijas lietošana nemazina žokļu un sejas-žokļu iekaisumu un to komplikāciju biežumu. Šī situācija ir saistīta ar novēlotām vizītēm pie ārstiem, biežu pacientu pašārstēšanos utt. Viena no tipiskām šāda veida infekcijas un iekaisuma slimībām ir sialadenīts jeb sialoadenīts - siekalu dziedzeru iekaisums, ko bieži izraisa vīrusi vai baktērijas. Patoloģiju pavada vairākas raksturīgas klīniskās pazīmes, un diagnoze tiek noteikta, pamatojoties uz bakterioloģisko un citoloģisko pētījumu rezultātiem, kā arī instrumentālo diagnostiku.
Epidemioloģija
Precīza submandibulārā sialadenīta izplatība nav skaidra. Submandibulārais sialadenīts veido aptuveni 10% no visiem sialadenīta gadījumiem. Tas veido 0,001 līdz 0,002% no visām hospitalizācijas reizēm. Nav vecuma vai dzimuma atšķirību.[ 1 ]
Bakteriāls un vīrusu sialadenīts galvenokārt skar vecāka gadagājuma un senils cilvēkus.
Epidēmiskais cūciņš galvenokārt skar bērnus, retāk pieaugušos (sievietes - biežāk). Mūsdienās epidēmiskais cūciņš rodas kā sporādiska slimība, kas ir saistīta ar bērnu agrīnu vakcināciju.
Bieži tiek reģistrēta strutaina sialadenīta forma, kas ir saistīta ar pacientu novēlotu medicīniskās palīdzības meklēšanu.
Cēloņi sialadenīts
Sialadenīta attīstību izraisa siekalu dziedzeru vīrusu vai mikrobu bojājumi. Mikrobu iekaisuma procesu var provocēt baktērijas, kas atrodas mutes dobumā vai izdalās no dažādiem infekcijas perēkļiem organismā. Infekcijas avoti bieži ir blakus esošie flegmoni, akūtas elpceļu slimības (tonsilīts, pneimonija, bronhīts), žokļu un zobu patoloģijas.
Slimība var parādīties žokļa-žokļa zonas traumu un operāciju rezultātā, svešķermeņu iekļūšanas siekalu kanālā (zivju kauli, pārtikas daļiņas, mati utt.) un kanāla akmeņu veidošanās rezultātā.
Vīrusu sialadenītu visbiežāk izraisa citomegalovīrusi, gripas vīrusi, adenovīrusi, paramiksovīrusi, Koksaki vīrusi, herpes simplex vīrusi utt. Ir sastopams arī sēnīšu sialadenīts, sifilīts un tuberkuloze.
Infekcijas izplatīšanās var notikt caur kanāla atveri, caur asinīm vai limfas šķidrumu.
Riska faktori
Sialadenīta attīstības riska faktori ir šādi:
- novājināta imūnsistēma, nesen pārciestas slimības;
- sastrēgums siekalu kanālos;
- siekalu darbības traucējumi, ko izraisa infekcijas un iekaisuma patoloģijas;
- ķirurģiskas operācijas;
- tuberkuloze; [ 2 ]
- sifiliss;
- žokļa sejas traumas.
Riska grupā ietilpst gados vecāki cilvēki, cilvēki, kas cieš no ēšanas traucējumiem, patoloģiskas sausuma mutē, kā arī tie, kas saņem staru terapiju vai regulāri lieto antibiotiku terapiju bez labām indikācijām, pēcoperācijas stāvokļi, [ 3 ] intubācija un antiholīnerģisko līdzekļu lietošana. [ 4 ]
Papildu (netiešie) predisponējošie faktori var būt:
- slikta mutes dobuma higiēna;
- neveselīgs dzīvesveids, vairāku sliktu ieradumu klātbūtne;
- ignorējot ārstu apmeklējumus, pašārstēšanos.
Pathogenesis
Siekalu dziedzeri ir iedalīti pāru lielajos un nepāru mazajos. Lielie dziedzeri ietver pieauss siekalu, zemžokļa un zemlingvālos dziedzerus. Mazie dziedzeri ietver lūpu, bukālos, lingvālos, aukslēju un mutes pamatnes dziedzerus. Katram no šiem dziedzeriem ir parenhīma, intersticijs un vadu sistēma.
Epidēmiskā parotīta, viena no akūta sialadenīta variantiem, izraisītājs ir filtrējams vīruss. Cilvēks inficējas tiešā pārnesē no slima cilvēka, pārnešanas ceļš ir gaisā (bet nav izslēgta inficēšanās caur priekšmetiem, ko lieto slims cilvēks).
Bakteriāls sialadenīts var attīstīties ar jebkādām smagām patoloģijām. Infekcija izplatās pa stomatogēno ceļu, kā arī caur asinīm un limfas šķidrumu. Mikroflora parasti ir jaukta tipa: streptokoku, pneimokoku, stafilokoku utt., kas iekļūst caur izvadkanālu.
Pacientiem ar limfogēno infekcijas diverģenci bieži tiek ietekmēts pieauss dziedzera limfoīdais tīkls: šis process ir nazofaringālas vai mandibulāras iekaisuma, zobu vai mēles patoloģiju sekas.
Hroniska sialadenīta etioloģija un patogeneze nav skaidra un slikti izprasta. Ārsti pieņem, ka slimības attīstība ir saistīta ar vispārējām patoloģijām organismā - jo īpaši ar hipertensiju, aterosklerozi, deformējošo spondilozi un gremošanas trakta slimībām.
Simptomi sialadenīts
Akūts sialadenīts var noritēt ar dažādu intensitāti. Vieglos gadījumos klīniskā aina ir vāji izteikta, bez ķermeņa temperatūras paaugstināšanās un bez sāpēm pieauss dziedzeros, kas tikai nedaudz pietūkst. Vidēji smagākos gadījumos ir vispārējs nespēks, sāpes galvā un muskuļos, drebuļi, sausums mutē, pieauss dziedzera sāpes un pietūkums. Siekalu izdalīšanās ir nedaudz samazināta. Simptomi ilgst apmēram 4 dienas, pēc tam iestājas pakāpeniska atvieglošana. Smagos akūta sialadenīta gadījumos pieauss dziedzeris ievērojami palielinās, procesā var būt iesaistīti arī zemžokļa un zemmēles dziedzeri. Palielinās siekalošanās, temperatūra sasniedz augstas vērtības (līdz 40°C), un var attīstīties strutaini nekrotiskas komplikācijas. Labvēlīgos apstākļos temperatūra sāk pazemināties apmēram pēc nedēļas, un iekaisuma reakcijas pazīmes pakāpeniski izzūd. Tomēr abscesa veidošanās risks saglabājas, tāpat kā meningīta, encefalīta, galvaskausa un muguras smadzeņu nervu paralīzes u.c. attīstības risks.
Vīrusu izraisīts pieauss dziedzera sialadenīts izpaužas kā sāpes, atverot muti un mēģinot pagriezt galvu uz sāniem. Ir novērots bukālās, apakšžokļa, submandibulārās zonas un kakla augšdaļas pietūkums. Palpējot atklājas sāpīgs sablīvējums ar gludu virsmu, kas nepārsniedz pieauss dziedzera robežas. Patoloģijas izplatīšanās apkārtējos audos notiek, attīstoties strutainam procesam.
Ja tiek skarts zemžokļa dziedzeris, pacienti sūdzas par sāpēm rīšanas laikā. Pietūkums sniedzas līdz zemmēles un zemžokļa zonai, zodam un kakla augšdaļai. Ja ir skarti zemmēles dziedzeri, sāpes parādās, kustinot mēli, un zemmēles krokas palielinās. Ar vairākām patoloģijām rodas mazu siekalu dziedzeru iesaistīšanās.
Pirmās hroniska sialadenīta pazīmes var palikt nepamanītas un atklāt nejauši. Pacienti pamana diskomfortu pieauss siekalu dziedzerī (vai divos dziedzeros), retāk - sāpes pakauša rajonā. Vizuāli skartajā zonā tiek noteikts maigs pietūkums bez izteiktām sāpēm. Ādas izmaiņu nav, mutes dobums atveras nesāpīgi, gļotāda ir bez patoloģijām, siekalošanās nav traucēta (tā var samazināties recidīva laikā). Hroniska sialadenīta progresējošā stadijā pacientiem ir vispārējs vājums, nogurums, dzirdes zudums un dažreiz mutes dobuma gļotādas sausums. Pietūkums skarto dziedzeru rajonā ir pastāvīgs, bez sāpēm.
Intersticiālo sialadenītu raksturo sezonāli saasinājumi (aukstajā sezonā), kuru laikā veidojas sāpīgas plombas un paaugstinās ķermeņa temperatūra.
Sialadenīts bērniem
Sialadenīts var attīstīties bērnībā, pat jaundzimušajiem. Tomēr slimības etioloģija zīdaiņiem vēl nav noteikta. Ir zināms, ka mātes piena dziedzeru iekaisums veicina slimības attīstību. Jaundzimušajiem sialadenītu atšķir no apakšžokļa kondila izauguma osteomielīta, kas norāda uz septikopēmijas attīstību.
Kopumā galvenie sialadenīta cēloņi bērniem tiek uzskatīti par epidēmisko parotītu un citomegalovīrusu. Turklāt ir svarīgi zināt par iespējamo Herzenberga viltus parotīta attīstību, kas neattiecas uz sialadenītu un ir limfmezglu iekaisums, kas lokalizēts pieauss siekalu dziedzera. Slimību klīniskā aina ir ļoti līdzīga.
Slimības tuberkulozā un sifiliskā etioloģija bērniem nav raksturīga. Klīnisko ainu raksturo nopietnāka intoksikācija nekā pieaugušajiem, kā arī lielāks strutainas vai strutaini nekrotiskas audu kušanas attīstības procents.
Posmi
Sialadenīts attīstās trīs atbilstošos posmos: sākotnējā, klīniski izteiktā un vēlīnā.
Sākotnējai stadijai nav pievienoti izteikti klīniski simptomi. Tomēr palielinās pietūkums, skartajā zonā novēro limfas sastrēgumu, saistaudi atslābst un asinsvadi paplašinās. Dziedzeru terminālie segmenti ir saglabāti, bet tajos uzkrājas mucīns un mukopolisaharīdi, iekaisuma marķieri. Starplobārie kanāli kļūst platāki, kolagēna šķiedras kļūst blīvākas.
Otro posmu raksturo šāds attēls:
- rodas terminālo dziedzeru segmentu atrofija;
- infiltrāti veidojas, pamatojoties uz plazmas struktūrām, limfocītiem un histiocītiem saistaudu pamatnē;
- mutes ieskauj šķiedru audi;
- kanālu iekšpusē ir uzkrājies lobīts epitēlijs un limfocīti.
Trešo posmu pavada gandrīz pilnīga dziedzeru parenhīmas atrofija, tās aizstāšana ar saistaudiem, asinsapgādes tīkla proliferācija, intralobaru kanālu paplašināšanās (vai sašaurināšanās, ko izraisa saspiešana ar saistaudiem un šķiedru struktūrām).
Veidlapas
Slimības klasifikācija ir diezgan plaša. Tādējādi, atkarībā no iekaisuma reakcijas gaitas, izšķir akūtu un hronisku sialadenītu.
Akūts pieauss dziedzera sialadenīts rodas kā epidēmiskais parotīts jeb labi zināmais "cūciņš". Kopumā visbiežāk tiek skarti pieauss dziedzeri, retāk - submandibulārie un sublingvālie siekalu dziedzeri. Akūtu procesu ir vieglāk ārstēt nekā hronisku.
Atkarībā no parenhīmas stāvokļa izšķir šādus hronisku slimību veidus:
- hronisks parenhimatozs sialadenīts - ko pavada tikai dziedzeru stromas bojājums (tāpat kā pacientiem ar epidēmisko parotītu);
- hronisks intersticiāls sialadenīts – papildus stromai, ko pavada dziedzeru parenhīmas bojājumi (tāpat kā pacientiem ar citomegalovīrusa sialadenītu).
- Hronisks sklerozējošais sialadenīts (Kītnera audzējs) ir ar IgG4 saistīta sklerozējoša slimība, kurai ir atšķirīgas histopatoloģiskas pazīmes, piemēram, blīva limfoplazmacītiska infiltrācija, skleroze un obliteratīvs flebīts.[ 5 ]
Intersticiālu sialadenītu sauc arī par hronisku produktīvu sialadenītu, hronisku sklerozējošo cūciņu, Kutnera iekaisuma audzēju, hronisku atrofisku sialadenītu, fibroproduktīvu sialadenītu, simptomātisku sialopātiju, hormonālu sialozi. Slimības etioloģija nav pilnībā izprasta.
Gripas sialadenīts attīstās gripas epidēmiju laikā, kas galvenokārt novērojamas ziemā. Pacientiem ir vienas vai vairāku siekalu dziedzeru akūta sialadenīta pazīmes. Visbiežāk tiek skarts pieauss dziedzeris, iekaisums ātri palielinās un izplatās uz pāra dziedzeri.
Atkarībā no bojājuma atrašanās vietas izšķir:
- parotīta sialadenīts pieauss dziedzeros;
- submaxillīts - submandibulārā dziedzera bojājums;
- sublingvāls sublingvāls sialadenīts sublingvālā dziedzera gadījumā.
Saskaņā ar iekaisuma īpašībām siekalu dziedzera sialadenīts var būt:
- serozs;
- hemorāģisks;
- strutains;
- saistaudi;
- granulomatozs;
- fibroplastika;
- destruktīvs;
- nedeformēts;
- cirozi.
Atkarībā no etioloģijas izšķir šādus cēloņus:
- traumatisks iekaisuma process;
- toksisks;
- autoimūna;
- alerģisks;
- obstruktīvs (ar bloķēšanu vai rētu kontrakciju).
Kalkulozs sialadenīts ir obstruktīvas patoloģijas veids, ko izraisa siekalu dziedzera kanāla bloķēšana ar siekalu dziedzera akmeni.
Ja iekaisuma slimība progresē, attīstās strutains-nekrotisks vai gangrenozs sialadenīts. Šajā gadījumā tiek atzīmēts smagas flegmonas attēls ar izteiktu tūsku, infiltrāciju, hiperēmiju, svārstībām utt.
Kanālu sialadenīts (vai sialodohīts) ir siekalu dziedzeru iedzimtu defektu (striktūru un ektāziju) sekas kombinācijā ar vāju imunitāti un hiposalivāciju, siekalu stagnāciju kanālos.
Komplikācijas un sekas
Akūtu sialadenītu var sarežģīt okulomotorisko, redzes, atvilcējnervu, sejas, vestibulokohleāro nervu bojājumi, kā arī mastīts, pankreatīts, nefrīts. Orhīts bieži attīstās zēniem un vīriešiem.
Ja akūts sialadenīts rodas uz vispārēju patoloģiju fona, to var sarežģīt patoloģiskā procesa novirze perifaringālajā telpā, audos, kas ieskauj miega artēriju un iekšējo jūga vēnu. Dažiem pacientiem strutains saturs ielaužas ārējā dzirdes kanālā. Reti tiek novēroti lielu asinsvadu sieniņu bojājumi, kas izraisa asiņošanu. Iespējama arī vēnu tromboze un smadzeņu apvalku deguna blakusdobumu bloķēšana.
Vēla progresējoša strutaina sialadenīta komplikācija ir fistulu veidošanās un pieauss dziedzera hiperhidroze.
Ja bakteriāls sialadenīts netiek ārstēts, var attīstīties masīvs kakla audu pietūkums, kas var izraisīt elpošanas obstrukciju, septicēmiju, galvaskausa osteomielītu un trijzaru nerva iekaisumu.
Diagnostika sialadenīts
Vispārējās klīniskās diagnostikas metodes ietver pacienta aptaujāšanu, viņa izmeklēšanu un palpēšanu. Papildus tiek nozīmēta asins un urīna laboratoriskā analīze. Ja runa ir par bērnu, tad ir jāpārbauda vecākiem, vai viņš iepriekš ir slimojis ar epidēmisko parotītu, vai viņam ir bijis kontakts ar slimiem cilvēkiem.
Ja ir aizdomas par hronisku sialadenītu, tiek precizēts recidīvu biežums gadā, dziedzera lielums dažādos iekaisuma procesa periodos. Uzmanība tiek pievērsta ādas stāvoklim virs skartās zonas, siekalu šķidruma apjomam un dabai, izvadkanālu stāvoklim.
Obligāti jānorāda sekojošais:
- sekrēcijas funkcijas novērtējums;
- siekalu sekrēciju citoloģija, mikrobioloģija, imunoloģija;
- kontrasta sialogrāfija;
- datortomogrāfija;
- radiosialogrāfija;
- ultraskaņa;
- punkcijas biopsija.
Daudziem pediatriskiem pacientiem ir indicēta elektroencefalogrāfija, kas ir nepieciešama, lai novērtētu smadzeņu bioaktivitātes traucējumus.
Obligātā instrumentālā diagnostika ietver sialometriju, kuras laikā tiek izmantots polietilēna katetrs, kas pēc iepriekšējas izsmidzināšanas tiek ievietots siekalu vadā. Manipulācija tiek veikta tukšā dūšā, un pati procedūra ilgst apmēram 20 minūtes. Tā sniedz informāciju par siekalu veidošanās apjomu un sekrēta fizikālajām īpašībām. [ 6 ]
Kontrasta sialogrāfija tiek veikta slimības remisijas stadijā, jo tā var izraisīt recidīvu. Radiokontrasta šķīdumi tiek ievadīti siekalu dziedzerī, izmantojot šļirci un polietilēna katetru.
Īpašo instrumentālo diagnostiku pārstāv šādas procedūras:
- siekalu sekrēcijas uztriepju citoloģija;
- Elektroradiogrāfija ar kontrastvielu;
- siekalu dziedzeru skenēšanas metode;
- punkcija ar biopsiju un sekojošu histoloģiju.
Ultraskaņu visbiežāk veic sialosonogrāfijas veidā - pētījums, kas ļauj izpētīt pilnīgu dziedzeru struktūras ainu.Ārstam ir iespēja atklāt sklerotiskus audu traucējumus, aizsprostojumus, audzēja procesus, akmeņus, noteikt to skaitu un lielumu.
Bakteriāla sialadenīta gadījumā ultraskaņas laikā tiek konstatētas nespecifiskas izmaiņas. Agrīnā attīstības stadijā tiek atzīmēta ehogenitātes palielināšanās un kanāla paplašināšanās, un bezatbalss perēkļu klātbūtne norāda uz iespējamu abscesa veidošanos. [ 7 ]
Magnētiskās rezonanses attēlveidošana un datortomogrāfija ļauj izslēgt akmeņu klātbūtni kanālos un precizēt patoloģiskā procesa dziļumu.
Laboratorijas testi ietver vispārēju asins un urīna analīzi, kā arī siekalu šķidruma analīzi. Asinīs var būt augsts leikocītu līmenis, kas ir viena no iekaisuma procesa pazīmēm. Bioķīmiskajā asins analīzē svarīgs ir cukura līmenis, bet urīna analīzē - sāļu sastāvs. Siekalu sekrētā bieži var noteikt leikocītus, strutas un baktēriju floru. Ir jāpārbauda arī sekrēta fizikāli ķīmiskās īpašības.
Diferenciālā diagnoze
Pirmkārt, ir svarīgi noteikt patoloģiskā stāvokļa pamatcēloni, noskaidrot, vai slimība ir aterogēnas, infekciozas, neoplastiskas, autoimūnas, vielmaiņas rakstura. Jāizslēdz reimatoloģiska un autoimūna patoloģija.
Intersticiāls sialadenīts tiek diferencēts no hroniska parenhimatoza sialadenīta, sialodohīta, audzēja procesiem, epidēmiskā parotīta. Diagnozei tiek izmantots tipisko simptomu, citoloģiskā un sialogrāfiskā attēla novērtējums atbilstoši slimībām.
Kopumā sialadenīts jānošķir no siekalu akmeņu slimības, siekalu dziedzeru cistām un audzēja procesiem. Diagnoze tiek noteikta, pamatojoties uz klīniskajiem simptomiem, sialometrijas datiem, siekalu sekrēta citoloģisko izmeklēšanu, rentgenogrāfiju un sialogrāfiju, punkcijas un ekscīzijas biopsiju.
Pacientiem ir svarīgi saprast, ka sialadenīts vai sialoadenīts ir divi līdzvērtīgi jēdzieni, kas ir pilnībā savstarpēji aizvietojami.
Dažos gadījumos slimības klīniskās pazīmes un laboratorijas parametri var prasīt plašāku diagnostisko meklēšanu: šādā situācijā precīzas diagnozes noteikšanai ieteicams veikt siekalu dziedzeru biopsiju.
Kurš sazināties?
Profilakse
Preventīvie pasākumi sialadenīta attīstības novēršanai nav specifiski. Profilakses būtība ir pilnvērtīgs, kvalitatīvs un sabalansēts uzturs, veselīgs un aktīvs dzīvesveids, kā arī sliktu ieradumu izskaušana. Atbilstība šādiem vienkāršiem, bet svarīgiem noteikumiem samazina daudzu patoloģiju iespējamību.
Sialoadenīta rašanās var būt tieši saistīta ar citām mutes dobuma un LOR orgānu slimībām. Mikrofloras attiecības pārkāpums mutē, patogēno mikroorganismu iekļūšana ar asinīm vai limfas plūsmu var izraisīt iekaisuma procesa attīstību. Gandrīz jebkuru hronisku infekcijas un iekaisuma perēkli var uzskatīt par noslieci uz sialoadenīta rašanos. Turklāt jebkuras infekcijas slimības negatīvi ietekmē visa organisma imūno aizsardzību. Tāpēc, lai novērstu daudzas slimības, ir svarīgi visos iespējamos veidos uzturēt imunitāti, savlaicīgi ārstēt visas slimības (arī hroniskas), izslēgt hipotermiju un stresu, kā arī ziemas-pavasara periodā lietot papildu multivitamīnu preparātus, ko iesaka ārstējošais ārsts.
Citi obligāti preventīvie pasākumi:
- regulāras higiēnas procedūras, kvalitatīva mutes dobuma un zobu tīrīšana;
- izvairoties no rupju pārtikas produktu lietošanas, kas var sabojāt mutes gļotādu;
- atmest smēķēšanu;
- imūnsistēmas stiprināšana;
- Pareiza zobu birstes un mutes dobuma higiēnas līdzekļu izvēle.
Ja rodas jebkādas problēmas, piemēram, sausa mute, gļotāda, pietūkums, sāpes siekalu dziedzeros, nekavējoties jāvēršas pie ārsta. Savlaicīga medicīniskā palīdzība palīdzēs novērst iekaisuma attīstību un novērsīs nevēlamas blakusparādības.
Prognoze
Akūts sialadenīts lielākajā daļā pacientu beidzas ar atveseļošanos. Tomēr ir aprakstīti arī letāli gadījumi: tas var notikt, ja dziedzerī attīstās strutains-nekrotisks process, kā arī, ja patoloģija izplatās nervu sistēmā.
Hroniskas slimības prognoze ir relatīvi labvēlīga.Šādā situācijā tiek izmantots "nosacīta" atveseļošanās jēdziens: to piemēro, ja pacienta remisijas periods ilgst vairāk nekā trīs gadus.
Pacienti tiek novēroti vairākus gadus, tiek veikta paasinājumu profilakse, kas parasti notiek 1-2 reizes gadā, biežāk aukstā laikā. Pareizi nozīmētas terapijas rezultātā var iestāties ilgstoša remisija. Dažos gadījumos tiek atzīmēta siekalu akmens veidošanās dziedzeru kanālā.
Ja imūnsistēma ir normālā stāvoklī, tiek ievērota mutes dobuma higiēna, tiek ārstētas vienlaicīgas patoloģijas un likvidēti esošie infekcijas perēkļi, sialadenīts pilnībā izzūd 14 dienu laikā.

