Raksta medicīnas eksperts
Jaunas publikācijas
Osteoblastoklastoma
Pēdējā pārskatīšana: 04.07.2025

Visi iLive saturs ir medicīniski pārskatīts vai pārbaudīts, lai nodrošinātu pēc iespējas lielāku faktisko precizitāti.
Mums ir stingras iegādes vadlīnijas un tikai saikne ar cienījamiem mediju portāliem, akadēmiskām pētniecības iestādēm un, ja vien iespējams, medicīniski salīdzinošiem pārskatiem. Ņemiet vērā, ka iekavās ([1], [2] uc) esošie numuri ir klikšķi uz šīm studijām.
Ja uzskatāt, ka kāds no mūsu saturiem ir neprecīzs, novecojis vai citādi apšaubāms, lūdzu, atlasiet to un nospiediet Ctrl + Enter.
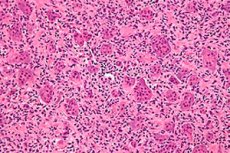
Onkoloģisko slimību gadījumu skaits pasaulē pastāvīgi pieaug. Starp skeleta sistēmas bojājumiem visbiežāk sastopamā ir osteoblastoklastoma (milzu šūnu audzējs, osteoklastoma) – labdabīgs audzēja process, kam ir nosliece uz ļaundabīgumu un kas spēj bojāt dažādus skeleta kaulus. [ 1 ] Slimības primārā klīniskā aina norit nemanāmi, bet laika gaitā uzmanību piesaista atsevišķa kaula apgabala pietūkums: audzējs pakāpeniski, nesāpīgi palielinās. Patoloģijas ārstēšana ir ķirurģiska, kas ietver osteoblastoklastomas izņemšanu veselos audos. Savlaicīgas ārstēšanas gadījumā slimības iznākums tiek uzskatīts par iepriecinošu. [ 2 ]
Epidemioloģija
Pirmo detalizēto šī audzēja aprakstu 19. gadsimtā sniedza franču ķirurgs Augusts Nelatons. Milzu šūnu veidojums tika iekļauts šķiedru osteodistrofiju kategorijā. Patoloģiju sauca dažādos terminos: brūnais audzējs, gigantoma, osteoklastoma, lokāla šķiedru osteodistrofija, milzu šūnu sarkoma. Nosaukumu osteoblastoklastoma medicīnas terminoloģijā ieviesa profesors Rusakovs.
Mūsdienās speciālistiem nav šaubu par osteoblastoklastomas audzēja izcelsmi, kas tiek uzskatīta par vienu no visbiežāk sastopamajām kaulu neoplazmām. Slimība vīriešiem un sievietēm rodas aptuveni vienādi bieži. Ir ģimenes un iedzimtas patoloģijas apraksti.
Osteoblastoklastoma var attīstīties gandrīz jebkurā vecumā. Ir zināmi audzēja atklāšanas gadījumi gan viena gada veciem zīdaiņiem, gan 70 gadus veciem vecāka gadagājuma cilvēkiem. Saskaņā ar statistiku, gandrīz 60% pacientu ar šādu audzēju ir cilvēki vecumā no 20 līdz 30 gadiem.
Osteoblastoklastoma pieder pie vientuļo audzēju kategorijas, parasti viena. Šādi perēkļi reti attīstās blakus esošajos kaulu audos. Visbiežāk bojājums izplatās uz gariem cauruļveida kauliem (gandrīz 75% gadījumu), un nedaudz retāk tiek skarti mazi un plakani kauli.
Garie cauruļveida kauli galvenokārt tiek skarti epimetafīzes zonā (bērnībā - metafīzes zonā). Audzēja augšana locītavu un epifizālo skrimšļu audos netiek novērota. Retāk patoloģija skar diafīzes zonu (mazāk nekā 1% gadījumu).
Sejas kaulu osteoblastoklastoma veido vairāk nekā 20% no visiem šajā vietā konstatētajiem audzējiem.
Medicīnas speciālisti atšķir ļaundabīgu un labdabīgu osteoblastoklastomu. Ļaundabīga patoloģija bērnībā ir reta.
Cēloņi osteoklastomas
Ārsti nevar norādīt vienu skaidru osteoblastoklastomas attīstības iemeslu. Tiek uzskatīts, ka patoloģijas izskatu var ietekmēt:
- iekaisuma procesi, kas ietekmē kaulu un periosteumu;
- traumatisks ievainojums vai atkārtoti ievainojumi vienā un tajā pašā kaula zonā;
- atkārtota apstarošana;
- Kaulu veidošanās traucējumi pirmsdzemdību periodā.
Apmēram septiņos no desmit gadījumiem osteoblastoklastoma ietekmē garos cauruļveida kaulus, bet tā var izplatīties uz tuvējām cīpslām un mīkstajiem audiem.
Ja patoloģija attīstās žokļa-žokļa rajonā, tad visbiežāk cēlonis ir kaulu trauma vai infekcijas process - piemēram, pēc zoba ekstrakcijas, ekstirpācijas. Retāk audzēja parādīšanās tiek reģistrēta mazā un lielā liela kaula, ribu un mugurkaula rajonā.
Sievietes bieži cieš no roku, kāju pirkstu, augšstilba kaula, ceļa locītavas bojājumiem, veidojoties difūzas formas tenosinovialam milzu šūnu audzējam. Šādam audzējam ir blīva veidojuma izskats starp mīkstajiem audiem, kas lokalizēts cīpslu tuvumā. Pakāpeniski process izplatās uz locītavu kaulu, to bojājot un iznīcinot.
Kopumā osteoblastoklastomas cēloņi tiek uzskatīti par šādiem:
- izmaiņas hormonālajā līdzsvarā;
- endokrīnās patoloģijas;
- pakļaušana arodslimību riskam, slikti ieradumi;
- slikts uzturs;
- noteiktu medikamentu ilgstoša vai nepareiza lietošana;
- parazitārie bojājumi;
- ilgstoša uzturēšanās radioaktīvās zonās.
Labdabīgas osteoblastoklastomas pārveidošanās par ļaundabīgu audzēju ir iespējama šādu faktoru ietekmē:
- biežas traumas patoloģiski mainītajā kaulu segmentā;
- spēcīgas hormonālas izmaiņas (piemēram, grūtniecības laikā);
- atkārtota apstarošana.
Iepriekš uzskaitītie faktori ne vienmēr noved pie patoloģijas attīstības, bet tie var negatīvi ietekmēt cilvēkus, kuriem ir predispozīcija osteoblastoklastomas attīstībai.
Riska faktori
Osteoblastoklastoma visbiežāk attīstās pacientiem, kas vecāki par 10 gadiem. Bērniem līdz 5 gadu vecumam patoloģija ir ļoti reta.
Audzēja attīstības risks palielinās šādu faktoru ietekmē:
- Nevēlami vides apstākļi, profesionālu un sadzīves apdraudējumu klātbūtne, intoksikācijas, hroniskas infekcijas slimības, parazitāras invāzijas.
- Onkoloģisko patoloģiju vēsture, iepriekšēja staru terapija (īpaši vairāki kursi), cita veida starojuma iedarbība (tostarp dzīvošana vai darbs radioaktīvi bīstamos reģionos).
- Biežas traumas, lūzumi, sasitumi, kaulu plaisas.
- Ģenētiskie faktori, gēnu izmaiņas vai mutācijas, vēža diagnozes tuviem radiniekiem.
- Iedzimti kaulu defekti, skeleta struktūras traucējumi.
Bieži vien vides faktors netiek uzskatīts par galveno iemeslu, un pilnīgi velti: vides problēmas tieši ietekmē gaisa kvalitāti, pārtikas produktus, apgabala ūdens režīmu, kas neizbēgami ietekmē veselību. Ultravioletā starojuma negatīvā ietekme tiek novērota, ja cilvēks ilgstoši un regulāri apmeklē pludmales un atklātos baseinus, apdeg saulē.
Kancerogēnu un radiācijas ietekme ir konstatēta arī daudzās bīstamās nozarēs, kurās tiek izmantotas tādas ķīmiskas vielas kā niķelis, azbests, sērskābe, arsēns, kā arī metālu un plastmasas apstrādē.
Pathogenesis
Milzu šūnu audzējs ir sarežģīts histoloģiski labdabīgs kaulu bojājums, kas reti atkārtojas, lai gan tas noteikti ir "labdabīgu" metastāžu avots un pēc apstarošanas bieži pārvēršas sarkomā. Ja nav skaidras histoģenētiskas izcelsmes, milzu šūnu audzējs ir nosaukts tā specifiskā histoloģiskā izskata dēļ.
Tipisks morfoloģiskais apraksts ir labdabīgs mononukleārs stromas šūnu bojājums ar bagātīgu labdabīgu osteoklastiem līdzīgu milzu šūnu daudzumu. Osteoklastomas audu imūnhistoķīmiskie un molekulārie pētījumi parāda divas stromas šūnu populācijas: vienu veido proliferējošas vārpstveida šūnas, kas pārstāv osteoblastiskas izcelsmes marķierus,[ 3 ],[ 4 ] bet otru populāciju veido daudzstūrainas šūnas, kas krāsojas CD14+/CD68+ monocītu/makrofāgu antigēnus.[ 5 ]
Osteoblastoklastomas galvenās patogenētiskās iezīmes:
- Audzējs ietver divu veidu šūnas: daudzkodolu milzu šūnas un mazas mononukleāras šūnas;
- visbiežāk skar augšstilba kaula distālo segmentu, stilba kaula proksimālo segmentu, rādiusa distālo segmentu, kā arī iegurņa kaulus un lāpstiņu (retāk - mugurkaulu);
- bojājums pārsvarā ir izolēts un vientuļš;
- audzējs atrodas epifīzē vai metafīzē, kas ievērojami uzbriest, deformējas liela tuberkulozes vai puslodes formā;
- patoloģiskais process sasniedz locītavu skrimšļus un tiek pārtraukts;
- neoplazma aug visos virzienos, bet galvenā augšana tiek novērota gar garā kaula asi diafīzes virzienā;
- šķērsvirziena izmērs diametrāli palielinās vairāk nekā trīs reizes;
- Osteoblastoklastomas šūnu variantā audzējs sastāv no kamerām, kas viena no otras ir atdalītas ar pilnīgām un daļējām barjerām (piemēram, ziepju putām vai neregulārām šūnām);
- ir garozas novirze, pietūkums no iekšpuses, retināšana, bez periosteālajiem slāņiem;
- ja osteoblastoklastoma ir ievērojama izmēra, tad garoza tiek resorbēta, neoplazmu ieskauj plāna apvalka kapsula, kas sastāv no virspusējo kameru sienām;
- osteolītiskajā variantā nav kameras modeļa, kaula defekts ir viendabīgs;
- apakštasītes formas margināls defekts;
- tiek novērota kortikālā slāņa rezorbcija, garoza kļūst asāka bojājuma līnijā, neapdraudot vai periosteālos slāņus;
- defektam ir skaidras kontūras;
- patoloģiski lūzumi novērojami 12% pacientu.
Osteoblastoklastoma skar apgabalus, kas bagāti ar mieloīdām kaulu smadzenēm. Bieži tiek konstatēti izteikti kaula izliekumi un saīsinājumi, īpaši novēlotas diagnostikas un ārstēšanas gadījumos. Vairumā gadījumu audzējs atrodas ekscentriski, un ir iznīcināta lielākā daļa kaulu kondilu. Radioloģiski tiek konstatēta subhondrālā kaula slāņa sasniegšana. Gandrīz pusē gadījumu tiek skarts viss kaula artikulārais gals, kas pietūkst, tiek iznīcināts kortikālais slānis, bojājums sniedzas ārpus kaula robežām.
Mūsdienās osteoblastoklastoma reti tiek uzskatīta par labdabīgu audzēju: tā tiek klasificēta kā agresīva neoplazma, galvenokārt tās neparedzamības un lielas ļaundabīgo audzēju varbūtības dēļ.
Simptomi osteoklastomas
Klīniskās izpausmes bērnībā un vecumā ir gandrīz vienādas. Pirmās pazīmes netiek nekavējoties atklātas, jo sākumā osteoblastoklastoma attīstās latentā veidā, un to var identificēt tikai gandrīz gadu pēc attīstības sākuma.
Eksperti simptomus iedala vispārējos un lokālos. Vispārējas pazīmes parasti pavada ļaundabīgu osteoblastoklastomu, un lokālas pazīmes ir sastopamas labdabīgos audzējos.
Vispārējie simptomi nav atkarīgi no skartā kaula atrašanās vietas:
- stipras sāpes audzēja augšanas zonā;
- palpācijas kraukšķis, kas norāda uz audzēja augšanu un kaula segmenta iznīcināšanu;
- asinsvadu tīkla parādīšanās virs patoloģiskā fokusa;
- pastāvīgs vēdera uzpūšanās pieaugums;
- sāpju palielināšanās audzēja augšanas laikā;
- muskuļu un locītavu darbības traucējumi skartās zonas tuvumā;
- tuvējo limfmezglu palielināšanās;
- vispārējs nespēks, nogurums;
- ķermeņa temperatūras paaugstināšanās;
- apetītes zudums, svara zudums;
- apātija, bezpalīdzība.
Vietējās izpausmes ir "piesaistītas" skartā kaula atrašanās vietai. Piemēram, ja osteoblastoklastoma attīstās vienā no žokļiem, sejas simetrija pakāpeniski tiek traucēta. Pacientam sāk rasties grūtības ar runu, košļāšanu, un dažreiz zobi kļūst vaļīgi un izkrīt. Smagos gadījumos veidojas nekrotiskas zonas un fistulas.
90 % milzu šūnu audzēju uzrāda tipisku epifizāru lokalizāciju. Audzējs bieži iestiepjas locītavas subhondrālajā kaulā vai pat saskaras ar skrimšļiem. Locītava un/vai tās kapsula reti ir skarta. Retajā gadījumā, kad osteoklastoma rodas bērnam, bojājums, visticamāk, atrodas metafīzē. [ 6 ], [ 7 ] Visbiežāk sastopamās vietas dilstošā secībā ir distālais augšstilba kauls, proksimālais stilba kauls, distālais spieķkauls un krustu kauls. [ 8 ] 50 % osteoklastomu rodas ceļa locītavas rajonā. Citas izplatītas vietas ir maza kaula galva, proksimālais augšstilba kauls un proksimālais pleca kauls. Iegurņa lokalizācija ir reta. [ 9 ], [ 10 ] Ir zināms, ka multicentriskums jeb osteoklastomas vienlaicīga parādīšanās dažādās skeleta vietās ir sastopama ārkārtīgi reti. [ 11 ], [ 12 ]
Ja kājās attīstās osteoblastoklastoma, mainās pacienta gaita, laika gaitā bojātās apakšējās ekstremitātes muskuļi atrofējas, staigāšana kļūst apgrūtināta. Dažos gadījumos rodas distrofiski kaulu procesi, kauls kļūst plānāks. Rodas patoloģiski lūzumi, ko pavada stipras sāpju sindroms un audu pietūkums. Var rasties komplikācijas asiņošanas, hematomu un mīksto audu nekrozes veidā.
Ja osteoblastoklastoma attīstās pleca vai augšstilba kaula rajonā, tad tiek traucēta pirkstu falangu motorika un skartās ekstremitātes kopējā funkcija.
Kad audzēja process kļūst ļaundabīgs, pacienta stāvoklis pasliktinās. Jāatzīmē šādas pazīmes:
- sāpes skartajā kaula zonā palielinās;
- neoplazma nepārtraukti aug;
- kaulu audi tiek iznīcināti, šādas iznīcināšanas zona paplašinās;
- audzēja fokuss zaudē savas skaidrās robežas;
- Kortikālais slānis tiek iznīcināts.
Šādas izmaiņas, veicot instrumentālo diagnostiku, var redzēt tikai speciālists.
Labdabīgām osteoblastoklastomām raksturīga pakāpeniska latenta vai asimptomātiska gaita. Sāpju sindroms rodas tikai patoloģijas progresēšanas laikā; pēc vairākiem mēnešiem pacients sāk izjust izstarojošas sāpes. Daudziem pacientiem pirmā slimības pazīme ir patoloģisks lūzums. Diagnozes laikā aptuveni 12% pacientu ar osteoklastomu pašlaik ir patoloģisks lūzums. [ 13 ], [ 14 ] Tiek uzskatīts, ka patoloģiska lūzuma klātbūtne norāda uz agresīvāku slimību ar lielāku lokālas recidīva un metastāzes izplatīšanās risku. [ 15 ]
Kad osteoblastoklastoma kļūst ļaundabīga, iepriekš tikko pamanāmais audzējs kļūst sāpīgs, un tiek konstatētas nervu galu kairinājuma pazīmes. Ja audzējs galvenokārt ir ļaundabīgs, tad ir stipras, novājinošas sāpes ar strauji pieaugošu neiroloģisku ainu.
Osteoblastoklastoma bērniem
Dažādu labdabīgas osteoblastoklastomas formu klīniskās pazīmes bieži vien atšķiras. Cistiskās formas ilgstoši neizpaužas ar simptomiem, un 50% gadījumu tās tiek atklātas tikai pēc patoloģiska lūzuma attīstības. Audzēja process tiek atklāts ar izteiktu intraosezālu audu proliferāciju, ar sāpju sindroma rašanos. Kaula daļas izvirzījums notiek tikai ar izteiktu proliferāciju: pacientam ir paplašināts venozais tīkls, ierobežota locītavu kustīgums. Osteoblastoklastomas lītisko formu raksturo ātrāka augšana, agrīna sāpju sākšanās, bet kontraktūras rodas retāk.
Visbiežāk bērnībā osteoblastoklastoma skar pleca kaula un augšstilba kaula augšējās metafīzes. Retāk bojājumi tiek konstatēti augšstilba kaula apakšējās metafīzes, stilba kaula un mazā liela kaula daļā. Lītiskajā formā ir iespējama epifizeālā skrimšļa iznīcināšana ar tālāku izplatīšanos uz epifīzi, neiekļūstot locītavā (locītavu skrimslis paliek neskarts). Aktīvā cistiskā formā audzēja augšana tiek novērota diafīzes centrālajā daļā, ar strauju kortikālā slāņa retināšanos un kaula pietūkumu.
Osteoblastoklastomas bērnībā pārsvarā ir labdabīgas, taču tās var izraisīt arī ievērojamu kaulu bojāeju. Kad epifizālais skrimslis aug, ekstremitāšu zonas augšana palēninās, var rasties patoloģiski lūzumi, pseidoartroze ar izteiktu kaulu defektu un sāpju sindromu.
Ļaundabīgā procesā veidojas osteogēnas sarkomas tipa audzējs: raksturīga strauja augšana un izteikta kaulu destruktūra. Diferenciāldiagnozei bērniem tiek veikta histoloģiska izmeklēšana.
Posmi
Eksperti izšķir osteoblastoklastomas attīstības lītisko un šūnu-trabekulāro stadiju.
- Šūnu-trabekulāro stadiju raksturo kaulu audu iznīcināšanas perēkļu veidošanās, kas atdalīti ar starpsienām.
- Lītisko stadiju raksturo nepārtraukta destruktīva fokusa veidošanās, kas lokalizējas asimetriski attiecībā pret centrālo kaula asi. Pieaugot neoplazmai, tā var izplatīties pa visu kaula šķērsgriezumu.
Tipiska osteoblastoklastomas pazīme ir destruktīvā fokusa atdalīšanās no veselās kaula daļas. Kaulu smadzeņu kanālu no audzēja atdala noslēguma plāksne.
Veidlapas
Atkarībā no klīniskās un radioloģiskās informācijas un morfoloģiskajām iezīmēm izšķir šādus osteoblastoklastomas pamatveidus:
- Šūnu tips galvenokārt sastopams pusmūža un vecāka gadagājuma pacientiem. Neoplazma attīstās lēni, galu galā atklājoties kā blīvs pietūkums ar mezglainu virsmu, bez iespējas to ierobežot no vesela kaula. Lokalizējoties žokļa rajonā, pēdējais iegūst vārpstveida formu. Zobu novietojums nemainās. Šūnu osteoblastoklastomu pārklājošajiem audiem ir anēmisks raksturs. Rentgenogrāfiski izšķir ēnu no liela skaita cistisko un šūnu veidojumu, kas atdalīti viens no otra ar barjerām. No periosta puses nav reakcijas.
- Osteoblastoklastomas cistiskā forma sākotnēji izraisa sāpīgas sajūtas. Palpējot audzēju, dažas zonas ir elastīgas, un tiek atzīmēts "pergamenta krakšķēšanas" simptoms. Kauls virs audzēja kļūst plānāks, tam ir gluda, izliekta, kupolveida forma. Rentgenogrammā bojājums atgādina odontogēnu cistu vai ameloblastomu.
- Lītiskais patoloģijas veids ir relatīvi reti sastopams, galvenokārt bērniem un pusaudžiem. Neoplazma aug diezgan ātri. Uz kortikālā slāņa retināšanas fona parādās sāpes: sākumā tās sāk traucēt miera stāvoklī, pēc tam - palpējot skarto zonu. Tiek atzīmēta asinsvadu tīkla paplašināšanās virs audzēja vietas. Kad patoloģiskais fokuss ir lokalizēts žokļa rajonā, zobi kļūst šķībi un vaļīgi. Iespējami patoloģiski lūzumi. Rentgenogrammā ir nestrukturēta apgaismības zona.
Atkarībā no ļaundabīguma pakāpes osteoblastoklastoma tiek sadalīta labdabīgā (bez šūnu atipisma), primārā ļaundabīgā un ļaundabīgā (transformētā no labdabīga audzēja).
Atkarībā no lokalizācijas izšķir šādus patoloģijas veidus:
- Osteoblastoklastomas perifērajai formai uz augšējā žokļa nav īpašu morfoloģisku pazīmju un tā atrodas uz smaganām.
- Centrālā forma atrodas kaulu struktūras iekšpusē un, atšķirībā no perifērās formas, tai ir hemorāģiskas zonas, kas izraisa audzēja brūno nokrāsu. Audzēju attēlo viens konglomerāts.
- Apakšžokļa osteoblastoma atrodas kaulaudu biezumā, molāru un premolāru rajonā. Neoplazmas augšana notiek vairāku gadu laikā (vidēji - 3-10 gadi), ko pavada temporomandibulārās locītavas funkcijas pārkāpums.
- Augšžokļa osteoblastoklastoma izpaužas kā skartās žokļa zonas izvirzījums, zobu kustība un sejas asimetrija. Audzējs aug lēni un nesāpīgi.
- Visbiežāk sastopamā lokalizācija ir augšstilba kaula osteoblastoklastoma, kuras gadījumā tiek bojāta kaula augšanas zona: lielais trohanters, augšstilba kaula kakls un galva. Retāk tiek skarts (izolēts) mazais trohanters. Patoloģiju pavada sāpes, kaulu deformācija, patoloģiski lūzumi.
- Visbiežāk gūžas kaula osteoblastoklastoma attīstās tā pamatnē. Iespējams arī ietekmēt Y veida skrimšļus ar kaunuma kaula horizontālā zara vai sēžas kaula dilstošā zara iznīcināšanu. Patoloģija sākotnēji ir asimptomātiska, pēc tam slodzes laikā parādās sāpes, klibums.
Komplikācijas un sekas
Labdabīgas osteoblastoklastomas visnelabvēlīgākās sekas ir tās ļaundabīgums jeb ļaundabīgums. Ļaundabīgs milzu šūnu audzējs ir reti sastopams; pētījumu analīze atklāja 1,6 % primāro ļaundabīgo audzēju un 2,4 % sekundāro ļaundabīgo audzēju biežumu. Tiek konstatēta infiltratīva augšana, tiek skarti tuvākie limfmezgli un var izplatīties metastāzes. [ 16 ]
Ļaundabīga milzu šūnu osteoblastoma spēj radīt šādus metastāžu veidus:
- karsts (strauji attīstošs, aktīvi iznīcina apkārtējos audus);
- saaukstēšanās (bez specifiskas attīstības, ilgstoši pastāv neaktīvā stāvoklī, bet ar spēju pārveidoties par “karstu”);
- mēms (atrodas anabiotiskā anabiotiskā stāvoklī un tiek atklāts nejauši).
Ļaundabīga osteoblastoklastoma var rasties trīs variantos:
- Primārais ļaundabīgais audzējs saglabā savu pamatstruktūras tipu, bet tajos ir mononukleāro elementu netipiskums un mitozes klātbūtne.
- Primāri labdabīga audzēja ļaundabīgs audzējs ar vārpstveida šūnu vai osteogēnas sarkomas attīstību.
- Ļaundabīgs audzējs pēc iepriekšējas ārstēšanas, īpaši pēc neradikālas iejaukšanās vai neracionālas staru terapijas. Šādā situācijā visbiežāk attīstās polimorfā šūnu sarkoma ar plaušu metastāzēm.
Ļaundabīga osteoklastoma parasti tiek uzskatīta par augstas pakāpes sarkomu; [ 17 ] tomēr pētījumu dati liecina, ka ļaundabīga osteoklastoma uzvedas kā zemas vai vidējas pakāpes sarkoma. [ 18 ] Metastāzes rodas 1–9 % pacientu ar osteoblastoklastomu, un daži agrāki pētījumi ir korelējuši metastāžu biežumu ar agresīvu augšanu un lokālu recidīvu. [ 19 ], [ 20 ]
Pēc ķirurģiskas iejaukšanās pacientiem ar ierobežotu vai zaudētu darbspēju tiek piešķirta atbilstoša invaliditātes grupa.
Diagnostika osteoklastomas
Lai diagnosticētu osteoblastoklastomu, jāizmanto šādas metodes:
- pacienta aptaujāšana, rūpīga skartās kaula zonas pārbaude un palpācija, anamnēzes izpēte;
- laboratoriskā un instrumentālā diagnostika, morfoloģiskie pētījumi.
Nosakot patoloģijas anamnēzi, ārsts pievērš uzmanību audzēja pirmajām izpausmēm, sāpju klātbūtnei un raksturam, iepriekšējām slimībām un traumām, iepriekšējai ārstēšanai un vispārējam stāvoklim. Ir svarīgi arī precizēt urīnceļu, reproduktīvās, elpošanas sistēmas, aknu un nieru, limfmezglu stāvokli un veikt iekšējo orgānu ultraskaņas diagnostiku.
Absolūti visiem pacientiem tiek nozīmētas asins un urīna analīzes, nosakot olbaltumvielas un frakcijas, siālskābes, fosforu un kalciju. Nepieciešams noteikt fosfatāžu enzīmu aktivitāti, veikt difenila testu, novērtēt C-reaktīvo olbaltumvielu u. c. Jāatzīmē, ka kaulu audzēju laboratoriskie rādītāji parasti nav specifiski, bet var palīdzēt diferenciāldiagnozē. Piemēram, ļaundabīgas osteoblastoklastomas gadījumā ir iespējamas tādas izmaiņas kā leikocitoze, paātrināta ESR, samazināts olbaltumvielu un nehemoglobīna dzelzs līmenis asinīs, paaugstināts siālskābes un sārmainās fosfatāzes līmenis. Urīnā parādās oksiprolīns un heksokināze. Asins serumā paaugstinās fosfora un kalcija līmenis.
Tradicionālie pētījumi aizdomu osteoblastoklastomas gadījumā ietver vispārējus un mērķtiecīgus rentgena izmeklējumus, tomogrāfiju. Rentgena uzņēmums ļauj precīzāk noteikt slimības procesa lokalizāciju, mērogu un raksturu, kā arī noteikt tā izplatību apkārtējos orgānos un audos. Datortomogrāfija ļauj pārbaudīt dziļus patoloģiskus bojājumus un noteikt bojājuma lielumu kaulā. Tomēr magnētiskās rezonanses attēlveidošana tiek uzskatīta par informatīvāku: pamatojoties uz pētījuma laikā iegūto informāciju, ārsti var izveidot telpisku attēlu, tostarp trīsdimensiju attēlu.
Morfoloģiskās izmeklēšanas laikā tiek pētīts aspirācijas un trepanobiopsijas laikā iegūtais materiāls jeb izņemtās kaulu zonas kopā ar osteoblastoklastomu. Izmantojot speciālas adatas, tiek veikta punkcijas biopsija, un audzējs tiek punktēts rentgena novērošanas laikā.
Garo cauruļkaulu rentgena izmeklēšanas laikā pacientiem tiek konstatēts osteolītisks destruktīvs perēklis, kas ekscentriski lokalizējas epifīzes rajonā. Dinamikā patoloģija novirzās locītavu skrimšļa, kā arī kaula metafīzes virzienā un var aizņemt visu šķērsgriezumu (kas ir raksturīgi mazā mazā mazā liela kaula un spieķkaula galviņas osteoblastoklastomai). Kortikālais slānis ir ievērojami plānāks, pietūkušs, un bieži tiek konstatēta daļēja destruktija. Labdabīgā procesā periostāla reakcija nav novērojama. Robeža starp audzēju un poraino vielu ir neskaidra, nav skaidrības. Lielākajā daļā gadījumu sklerotiskās robežas nav.
Muguras smadzeņu bojājumu gadījumos audzējs 80% gadījumu atrodas skriemeļa ķermenī. Var tikt skarts ķermenis ar arku un izaugumiem, dažreiz patoloģiskajā procesā ir iesaistīti vairāki skriemeļi, ribu sekcijas un sakroiliālā locītava. Destruktīviem perēkļiem var būt šūnu vai lītiska struktūra.
Pētot slāņveida attēlus datortomogrāfijā, tiek noteikta loka destruktija ar šķērsizaugumiem, ko nevar redzēt parastā rentgenuzņēmumā. MRI izmantošana ļauj pārbaudīt audzēja ietekmi uz muguras smadzenēm. [ 21 ], [ 22 ]
Primārā ļaundabīgā osteoblastoklastoma rentgenogrammā tiek definēta kā lītisks destruktīvs fokuss ar izplūdušām robežām. Dažos gadījumos struktūra ir rupji acsinaina. Ir skartās kaula zonas "pietūkums", izteikta kortikālā slāņa retināšana ar sekojošu tā iznīcināšanu. Kortikālā plāksne no iekšpuses ir neviendabīga. Iespējama periostāla reakcija.
Sākotnēji labdabīgas osteoblastoklastomas ļaundabīgas transformācijas gadījumā atklājas destruktīvā perēkļa rupja, sīka vai lītiska struktūra. Skartā kaula zona ir "pietūkusi", kortikālais slānis ir ļoti plāns, ar nevienmērīgām kontūrām iekšpusē. Iespējama kortikāla destruktija. Periostāla reakcijai (vājam Kodmana pīķim) ir bulboza periostīta raksturs.
Lai atklātu iespējamās metastāzes, tiek nozīmēta sonogrāfija, kas palīdz pētīt iekšējo orgānu stāvokli.
Kaulu audzēju diagnostikas pēdējais posms ir histoloģiska uztriepes identifikācija un citoloģiskā izmeklēšana. Materiāls tiek ņemts ar biopsiju (atklāta vai punkcijas).
Diferenciālā diagnoze
Labdabīgas osteoblastoklastomas ir jādiferencē no visām patoloģijām, kurām radiogrāfiskā attēlveidošanā ir kaulu cistas vai audu līzes pazīmes. Šādas patoloģijas ietver:
- šķiedru displāzija;
- lītiska osteogēna sarkoma;
- paratireoīdā osteodistrofija;
- kaulu tuberkulozes fokuss;
- aneirismiska kaulu cista.
Ja ir lieli un progresējoši kaulu bojājumi, ir jāapsver osteoblastoklastoma. Šim audzējam raksturīga apkārtējo kaulu osteoporozes neesamība, destruktīvs process no metafīzes un patoloģijas vēlīna iekļūšana epifīzē.
Epitēlijķermenīšu osteodistrofiju no osteoblastoklastomas var atšķirt tikai ar radiogrāfiju un bioķīmiskiem pētījumiem.
Grūtības var rasties garo cauruļveida kaulu osteoblastoklastomas diagnostikā, kā arī slimības diferencēšanā no osteogēnas sarkomas vai cistiskām formācijām (kaulu vai aneirismiskām).
Aneirismiskas cistas lokalizācija galvenokārt ir diafīze vai metafīze. Ar šādas cistas ekscentrisku lokalizāciju tiek atzīmēts lokāls kaula pietūkums, plāns kortikāls slānis: audzējs ir izstiepts gar kaulu, tas var saturēt kaļķainas daļiņas. Ar centrālu lokalizāciju metafīze vai diafīze simetriski pietūkst, kas nenotiek osteoblastoklastomas gadījumā.
Bērnībā osteoblastoklastomu var sajaukt ar monostotiskā tipa fibrozo osteodisplāziju. Šādā situācijā kauls ir deformēts, saīsināts (dažreiz pagarināts), bet neuzbriest, kā osteoblastoklastomas gadījumā. Fibrozā osteodisplāzija galvenokārt skar cauruļveida kaulu metafīzi un diafīzi. Kortikālais slānis var sabiezēt, ap destrukcijas zonām veidojas sklerotiskas zonas. Attīstības process ir nesāpīgs, lēns.
Ja osteoblastoklastoma ietekmē apakšžokli, patoloģija jādiferencē no odontomas, kaulu fibromas, adamantinomām un dentigerozas cistas.
Kurš sazināties?
Profilakse
Nav specifisku profilakses pasākumu, lai novērstu osteoblastoklastomas rašanos. Profilakses nolūkos speciālisti iesaka regulāri veikt rentgena izmeklējumus ik pēc 1-2 gadiem, lai savlaicīgi atklātu šādus audzējus un tos ārstētu.
Ja cilvēks atklāj jebkādu kaulu sablīvēšanos, viņam nekavējoties jākonsultējas ar ārstu: terapeitu, ortopēdu, onkologu, traumatologu vai vertebrologu.
Papildu medicīniskie ieteikumi ietver:
- izvairīties no traumām, intoksikācijas, ēst pareizi un pilnvērtīgi, būt fiziski aktīvam;
- savlaicīgi konsultējieties ar ārstu, tostarp par muskuļu un skeleta sistēmas slimībām;
- Noteikti apmeklējiet ārstu un veiciet diagnostisko pārbaudi, ja parādās kādi nezināmas izcelsmes jaunveidojumi.
Prognoze
Pacientiem ar osteoblastoklastomu slimības iznākums ir atkarīgs no daudziem faktoriem, piemēram, audzēja attīstības īpašībām, tā ļaundabīguma vai labdabīguma, lokalizācijas, izplatības, ārstēšanas savlaicīguma utt. Pēdējos gados ļaundabīgo kaulu audzēju ārstēšanas rezultāti ir kļuvuši daudz progresīvāki. Ārsti izmanto kombinētu pieeju, ja nepieciešams, izmantojot intensīvu poliķīmijterapiju. Tajā pašā laikā pilnībā atveseļojušos pacientu procentuālā daļa ir vairāk nekā 70%.
Eksperti apgalvo, ka prognoze ir pozitīva, ja osteoblastoklastoma tiek pilnībā ķirurģiski izņemta un nav recidīvu. Ķirurgi, kad vien iespējams, vienmēr cenšas veikt orgānu saglabāšanas operācijas ar vienlaicīgu kaulu transplantāciju, un tikai dažos gadījumos runa ir par kropļojošām intervencēm, pēc kurām cilvēks vairs nevar veikt noteiktas darbības: viņam ir jāmaina dzīvesveids. Šādās situācijās ārsti ar terminu "atveseļošanās" saprot "audzēja procesu neesamību". Šādiem pacientiem nepieciešama turpmāka ilgstoša rehabilitācija, ortopēdiska un dažreiz arī psiholoģiska palīdzība.

