Raksta medicīnas eksperts
Jaunas publikācijas
Osteoblastoklastoma
Pēdējā pārskatīšana: 29.06.2025

Visi iLive saturs ir medicīniski pārskatīts vai pārbaudīts, lai nodrošinātu pēc iespējas lielāku faktisko precizitāti.
Mums ir stingras iegādes vadlīnijas un tikai saikne ar cienījamiem mediju portāliem, akadēmiskām pētniecības iestādēm un, ja vien iespējams, medicīniski salīdzinošiem pārskatiem. Ņemiet vērā, ka iekavās ([1], [2] uc) esošie numuri ir klikšķi uz šīm studijām.
Ja uzskatāt, ka kāds no mūsu saturiem ir neprecīzs, novecojis vai citādi apšaubāms, lūdzu, atlasiet to un nospiediet Ctrl + Enter.
Osteoblastoklastoma ir audzēja process, kas var būt gan labdabīgs, gan ļaundabīgs un bojā dažādus skeleta kaulus. Sākumā patoloģiju sauca par gigantocelulāru audzēju (kopš 1912. gada), 10 gadus vēlāk Dr. Stjuarts ierosināja nosaukumu osteoklastomu. Un tikai 1924. gadā profesors Rusakovs ieviesa precizētu terminu "osteoblastoklastoma", kas pilnīgāk atbilda audzēja šūnu sastāvam.
Mūsdienās osteoblastoklastoma tiek uzskatīta par patiesu neoplazmu – mīksto audu audzēju ar plašu asinsvadu tīklu. Vienīgā pareizā ārstēšanas iespēja ir audzēja izņemšana veselos audos, dažreiz vienlaikus ar kaula transplantāciju. [ 1 ]
Epidemioloģija
Kaulu audzēju sastopamība visā pasaulē svārstās no 0,5 līdz 2 %. Saskaņā ar Amerikas Savienoto Valstu statistiku, visbiežāk sastopamie ir osteosarkoma (aptuveni 34 % gadījumu), hondrosarkoma (27 %) un Jūinga audzējs (18–19 %). Retāk sastopamas ir hordomas, fibrosarkomas, fibrosarkomas, histiocitomas, milzu šūnu audzēji un angiosarkomas.
Saslimstības biežums ir ļoti korelēts ar vecumu. Tādējādi pirmais audzēja augšanas uzliesmojums tiek konstatēts pusaudža gados (aptuveni 16 gadu vecumā), bet otrais - pusmūžā.
Osteoblastoklastoma ir relatīvi izplatīts audzējs. Tas sastopams aptuveni 2–30 % no visiem kaulu audzējiem. Biežāk tiek skartas sievietes, bet var tikt skarti arī vīrieši, galvenokārt vecumā no 18 līdz 40 gadiem. Bērni līdz 12 gadu vecumam tiek skarti reti, taču pat šajā vecuma periodā saslimstība nav izslēgta. Ir aprakstīti ģimenes un iedzimti osteoblastoklastomas gadījumi.
Visbiežāk (apmēram 75%) audzējs tiek konstatēts garos cauruļveida kaulos, daudz retāk tiek skarti plakanie un mazie kauli.
Garajos cauruļveida kaulos galvenokārt tiek skarta epimetafīze, bet bērnībā - metafīze. Neoplazma neizaug epifizu un locītavu skrimšļa zonā. Ļoti reti problēma tiek konstatēta diafīzē (mazāk nekā 0,5% gadījumu).
Jāatzīmē, ka, attīstoties medicīnai, osteoblastoklastomas sastopamība saglabājas stabila, bet mirstības rādītāji ir ievērojami samazinājušies. Par galveno un visticamāko patoloģijas cēloni tiek uzskatīta jonizējošā starojuma ietekme. Tādējādi risks ir paaugstināts cilvēkiem, kuri saņēmuši lielas staru terapijas devas, kā arī tiem pacientiem, kuriem injicēti radioizotopi (diagnostikas vai terapeitiskos nolūkos). Citi izplatīti etioloģiskie faktori ir nelabvēlīga ekoloģija un iedzimtība. [ 2 ]
Cēloņi osteoblastoklastomas
Osteoblastoklastoma ir patoloģiski izmainītu šūnu perēklis, kas var parādīties gandrīz jebkurā skeleta daļā. Neskatoties uz struktūras anomālijām, patoloģiskās šūnas turpina dalīties, tāpat kā veselos audos. To struktūra ievērojami atšķiras no normas, kas nozīmē tieši skartā kaula īpašību un tā tipiskās funkcijas aizstāšanu. Patoloģiski izmainītas ļaundabīgās šūnas iegūst tieksmi uz nekontrolētu, bieži vien strauju vairoties, kā rezultātā palielinās audzēja apjoms. Iepriekš normālos kaulu audus var izspiest audzēja struktūras, un atsevišķas patoloģiskās šūnas var atdalīties un ar asinīm vai limfu pārvietoties uz citām, attālām anatomiskām zonām. Tādā veidā veidojas metastāzes.
Ir zināms, ka ļaundabīgas osteoblastoklastomas avots var būt jebkurš ļaundabīgs audzējs, kas atrodas jebkurā ķermeņa daļā (ieskaitot iekšējo orgānu audzējus). Procesa izplatīšanās ceļš ir metastāzes. Taču lielākā daļa osteoblastoklastomu (gan labdabīgu, gan ļaundabīgu) ir primāri audzēji, kas parādās un attīstās vispirms un vienā un tajā pašā vietā.
Kopumā osteoblastoklastomas ir daudzfaktorāli audzēji, kuru precīzie cēloņi šobrīd nav noskaidroti. Neoplazmas rašanās apstākļi ir šādi:
- Imūndeficīta stāvoklis;
- Iedzimtas audu izmaiņas;
- Mutagēnas vides ietekmes;
- Hormonālas izmaiņas;
- Vienlaicīgas patoloģijas un traumas (traumas bieži ir anamnēzē).
Riska faktori
Trūkst precīzu datu par osteoblastoklastomas veidošanās cēloņiem. Tomēr eksperti norāda uz vairāku faktoru iesaistīšanos, kas saistīti ar paaugstinātu kaulu onkopatoloģiju risku:
- Iedzimtība. Daudzos gadījumos tieksme uz audzēja procesiem ir ģenētiski noteikta. Jo īpaši tas var attiekties uz Lī Fraumeni sindromu, kas predisponē dažādu audzēju, tostarp vēža audzēju un sarkomas, attīstību.
- Pedžeta slimība. Slimība var skart vienu vai vairākus kaulus un pieder pie pirmsvēža patoloģijām. Pacientiem ar šo slimību kauli vienlaikus sabiezē un kļūst trausli, kā rezultātā rodas bieži patoloģiski lūzumi. Osteosarkomas rodas aptuveni 8% smagas Pedžeta slimības gadījumu.
- Vairāki kaulu izaugumi, eksostozes.
- Vairākas osteohondromas (ieskaitot iedzimtas).
- Vairāki enhondromi (risks ir mazs, bet joprojām pastāv).
- Radiācijas iedarbība (tostarp intensīva radiācija, ko izmanto citu audzēja procesu ārstēšanai, un radioaktīvā rādija un stroncija iedarbība).
Īpaša riska kategorija ietver staru terapiju bērnībā un jaunībā, saņemot devas, kas pārsniedz 60 Gray.
Eksperti vērš uzmanību uz to, ka nejonizējošie stari, jo īpaši mikroviļņu un elektromagnētiskais starojums, kas rodas no elektrolīnijām, mobilajiem tālruņiem un sadzīves tehnikas, nerada osteoblastoklastomas risku.
Pathogenesis
Osteoblastoklastomas parādīšanās un attīstības patogenētiskās iezīmes nav pilnībā izprastas, kas ir saistīts ar patoloģijas sarežģītību. Audzēja veidošanās pamatcēlonis ir šūnu diferenciācijas traucējumi imūnsistēmas nepareizas darbības dēļ. Tas izraisa audzēja augšanu, kas sastāv no "nepareizām", nediferencētām šūnām, kuras nosaka audzēja īpašības un strukturāli atgādina nenobriedušas šūnas. Ja šūnu struktūra ir tuvu normālai, bet tāda nav, to sauc par labdabīgu osteoblastoklastomu. Ar izteiktām izmaiņām šūnu struktūrā audzējs tiek attiecināts uz ļaundabīgiem procesiem. Šādam audzējam raksturīgas antigēnās šūnu krokas izmaiņas, nekontrolēta augšana un šūnu dalīšanās. Līdz ar šūnu struktūras specifiskuma zudumu cieš arī funkcionalitāte. Cita starpā ļaundabīga osteoblastoklastoma atšķiras no labdabīgas osteoblastoklastomas ar invāzijas procesu tuvumā esošajos veselajos audos. Labdabīgā kaulu audzēja gadījumā nav novērojama dīgšana veselās struktūrās, nav tendences uz strauju augšanu un izplatīšanos visā organismā, nav tendences uz patvaļīgu pašiznīcināšanos un intoksikāciju ar audzēja sadalīšanās produktiem.
Visos gadījumos, neatkarīgi no patoloģijas labdabīguma, tiek iznīcināta kaulu struktūra. Tā rezultātā skartais kaula segments kļūst trausls, lūstošs. Bieži vien iemesls vērsties pie ārstiem ir patoloģisks lūzums, kas rodas pat minimālas slodzes gadījumā.
Ir svarīgi atzīmēt: procesa labdabīgums vienmēr ir nosacīts stāvoklis, jo pastāv ļaundabīguma risks, un labdabīgais fokuss tiek pārveidots, rodas ļaundabīga osteoblastoklastoma.
Simptomi osteoblastoklastomas
Osteoblastoklastomas klīniskais attēls galvenokārt ir atkarīgs no patoloģiskā procesa lokalizācijas un stadijas. Parasti audzējam raksturīgas šādas pazīmes:
- Neoplazma ir vientuļa;
- Ietekmē galvenokārt apakšējo vai augšējo ekstremitāšu cauruļveida kaulus;
- Retāk sastopams plakanos kaulos;
- Skartajā segmentā ir jūtamas dedzinošas sāpes;
- Ādas un asinsvadu raksts virs patoloģiskā fokusa palielinās;
- Slimības ekstremitāte ir deformēta (lokalizēts tilpuma palielinājums);
- Ir traucēts osteoblastoklastomai vistuvāk esošās locītavas vai visas ekstremitātes darbs;
- Palpatoriāli noteikts sablīvēts fokuss ar raksturīgu "pergamenta kraukšķēšanu".
Kopumā simptomus var iedalīt lokālos un vispārējos simptomos. Lokālie simptomi tiek atklāti vizuāli – jo īpaši var redzēt kaula fragmenta izliekumu vai izliekumu. Uzmanību piesaista arī ādas izmaiņas virs patoloģiskā fokusa: skaidri izpaužas asinsvadu raksts, audi ir pietūkuši vai saplacināti. Audzēju var palpēt – bieži vien tas ir nesāpīgs, bet tam ir raksturīga struktūra. Ļaundabīgi audzēji parasti ir kunkuļaini un neregulāras konfigurācijas.
Blakus esošā locītava var būt ierobežota kustībā, pastāvīgi sāpīga. Asinsvadu un nervu stumbru saspiešanas dēļ bieži tiek traucēta jutība, parādās pastāvīgs pietūkums. Reaģē arī limfātiskā sistēma: palielinās tuvumā esošie limfmezgli.
Vispārējā simptomatoloģija ir raksturīgāka ļaundabīgiem osteoblastoklastomām un ir saistīta ar organisma intoksikācijas procesiem. Pacientiem var būt:
- Drudzis, febrili stāvokļi;
- Vājums;
- Pastāvīgs vājums;
- Miegainība vai bezmiegs, apetītes traucējumi;
- Pārmērīga svīšana naktī;
- Sabrukt.
Pastāv arī neliels osteoblastoklastomu procents, kas parasti ir nelielas un klīniski nav manāmas. Tās kļūst par nejaušu atradumu radioloģisko vai attēlveidošanas izmeklējumu laikā citu iemeslu dēļ.
Pirmās osteoblastoklastomas osifikācijas pazīmes
- Neoplazmas augšanas paātrināšana.
- Paaugstināts sāpju sindroms.
- Destruktīvā fokusa paplašināšanās diametrā vai šūnu-trabekulārās formas pārveidošana par lītisku formu.
- Kortikālā slāņa sadalīšanās relatīvi garā laukumā.
- Destruktīvā fokusa konfigurāciju skaidrības zudums.
- Slēgplāksnes, kas agrāk bloķēja smadzeņu kanālu, sabrukšana.
- Periostāla reakcija.
Osteoblastoklastomas ļaundabīgums balstās uz klīniskiem un radioloģiskiem rādītājiem, un to obligāti apstiprina audzēja audu morfoloģiskā diagnoze.
Papildus sākotnēji labdabīga audzēja osloplastizācijai pastāv arī primāra ļaundabīga osteoblastoklastoma. Faktiski šāds audzējs ir osteogēnas etioloģijas sarkomas veids.
Ļaundabīgas osteoblastoklastomas atrašanās vieta ir tāda pati kā labdabīgā procesā. Rentgenogrammā atklājas destruktīvs perēklis kaulu audos bez skaidriem kontūriem. Kortikālā slāņa destruktija ir plaši izplatīta, bieži novērojama izaugšana mīksto audu struktūrās.
Pazīmes, lai atšķirtu ļaundabīgu osteoblastoklastomu no osteogēnas osteoklastiskās sarkomas formas:
- Pacientu pārsvarā vecāka gadagājuma vecums;
- Mazāk spilgta simptomatoloģija;
- Labvēlīgāka ilgtermiņa prognoze.
Osteoblastoklastoma bērniem
Osteoblastoklastoma bērnībā ir reta: uz vienu miljonu bērnu ir tikai divi vai trīs gadījumi. Jāatzīmē, ka starp visiem pediatriskajiem pacientiem dominē tie, kas vecāki par 10–15 gadiem.
Zinātnieki nevar nosaukt precīzu osteoblastoklastomas cēloni bērniem. Iespējams, ka patoloģija ir saistīta ar intensīvu bērna ķermeņa augšanu, kā arī ar ģenētisko faktoru.
Pastāv arī norādes par tādiem iespējamiem cēloņiem kā radioaktīvā iedarbība (īpaši staru terapija), ķīmijterapija (citostatisko līdzekļu lietošana). Daudzas ķīmijterapijas zāles var iznīcināt kaulu šūnu ģenētisko materiālu, kas noved pie audzēju veidošanās.
Turklāt osteoblastoklastomas risks ir lielāks bērniem ar noteiktām iedzimtām slimībām, piemēram, divpusēju retinoblastomu vai Li-Fraumeni sindromu. Cēloņsakarība pastāv arī ar Pageta slimību.
Ir arī zināms, ka lielākajā daļā bērnu (aptuveni 90%) ārsti nespēj atklāt nevienu no iepriekš minētajiem riska faktoriem.
Bērnībā ir grūti paredzēt osteoblastoklastomas gaitu, jo tas ir atkarīgs no konkrētā audzēja īpašībām, tā lokalizācijas, izplatības pakāpes diagnozes noteikšanas laikā, ārstēšanas savlaicīguma un audzēja izņemšanas pilnīguma.
Osteoblastoklastomas ārstēšanas kvalitāte pēdējo 2–3 gadu desmitu laikā ir ievērojami uzlabojusies. Terapeitiskais protokols ir kļuvis kombinēts, un izārstēšanas rādītājs ir pieaudzis līdz vairāk nekā 70–80%. Par labvēlīgu iznākumu var teikt, ja audzēja process tiek radikāli ķirurģiski noņemts un efekts tiek nostiprināts ar pietiekamu ķīmijterapijas kursu. Bērniem ar labdabīgu osteoblastoklastomu ir vislabākās atveseļošanās iespējas.
Kad tiek paziņoti konkrēti izārstēto pacientu skaitļi, mēs redzam tikai vispārīgus skaitļus: neviena statistika nevar precīzi paredzēt un noteikt konkrēta bērna izredzes. Ar terminu "atveseļošanās" galvenokārt tiek saprasts "audzēja procesa neesamība organismā", jo mūsdienu terapeitiskās pieejas spēj nodrošināt ilgstošu recidīvu neesamību. Tomēr nedrīkst aizmirst par nevēlamu blakusparādību un vēlīnu komplikāciju iespējamību. Tāpēc jebkurai ārstēšanai, neatkarīgi no tās sarežģītības, jāietver augstas kvalitātes rehabilitācijas pasākumi. Turklāt bērniem joprojām ilgstoši ir nepieciešama ortopēdiskā aprūpe.
Veidlapas
Kaulu audu audzēju klasifikācija ir diezgan plaša. Uzmanība galvenokārt tiek pievērsta šūnu struktūras variācijām, audzēja procesa morfoloģiskajām īpašībām. Tādējādi audzēji tiek iedalīti divās kategorijās:
- Osteogēns (veidojas uz kaulu šūnu bāzes);
- Neosteogēns (veidojas kaulos citu šūnu tipu ietekmē - piemēram, asinsvadu vai saistaudu struktūras).
Kaulu osteoblastoklastoma pārsvarā ir labdabīgs audzējs. Tomēr, neskatoties uz to, tai bieži ir agresīva augšana, tā veicina kaulu audu iznīcināšanu un retināšanu, kas padara ķirurģisku iejaukšanos obligātu. Tajā pašā laikā milzu šūnu osteoblastoklastoma var būt arī ļaundabīga.
Atkarībā no klīniskajiem un radioloģiskajiem parametriem, kā arī morfoloģiskā attēla, izšķir trīs osteoblastoklastomu pamatformas:
- Šūnu forma galvenokārt sastopama gados vecākiem cilvēkiem, tai raksturīga lēna attīstība. Diagnoze atklāj sabiezētu, kunkuļainu pietūkumu, bez iespējas klīniski nodalīt audzēja perēkli no veselām kaulu zonām.
- Cistiskā forma, pirmkārt, izpaužas ar sāpēm. Palpatoriāli tiek noteikts "pergamenta krakšķēšanas" simptoms. Vizuāli tiek atzīmēts kaulains audzējs ar gludi izliektu, kupolveida konfigurāciju.
- Lītiskā forma tiek uzskatīta par retu patoloģijas variantu, to galvenokārt atklāj pusaudža gados. Audzēja process attīstās pietiekami ātri, pacients sāk traucēt sāpes, arī palpācijas laikā.
Milzu šūnu audzējs var veidoties gandrīz uz jebkura skeleta kaula, lai gan nedaudz biežāk tiek skarti ekstremitāšu, ribu un mugurkaula cauruļveida kauli. Apakšžokļa osteoblastoklastoma rodas divreiz biežāk nekā augšžoklī. Palpatoriāli tiek atzīmēts blīvs audzējs ar mīkstinātām zonām. Visbiežāk sastopamās pacientu sūdzības: izspieduma klātbūtne, kas asiņo un rada diskomfortu košļājot ēdienu. Problēmai progresējot, to papildina temporomandibulārās locītavas funkcijas traucējumi. Starp cauruļveida kauliem audzējs biežāk skar augšstilba kaulu un stilba kaulu. Augšstilba kaula osteoblastoklastoma galvenokārt ir sastopama pusmūža cilvēkiem. Slimību pavada atbilstošās locītavas funkcijas traucējumi, rodas klibums, un āda virs audzēja ir pārklāta ar izteiktu asinsvadu rakstu.
Papildus iepriekšminētajai klasifikācijai pastāv centrālās un perifērās patoloģijas formas, lai gan starp tām nav morfoloģisku atšķirību. Perifērajai osteoblastoklastomai ir smaganu lokalizācija, un centrālā forma attīstās kaulā un to raksturo vairāku asiņošanu klātbūtne tajā (tāpēc centrālās osteoblastoklastomas otrais nosaukums ir brūns audzējs). Brūnās krāsas izskats ir saistīts ar eritrocītu nogulsnēšanos, kas sadalās, veidojoties hemosiderīnam.
Ļaundabīgi kaulu audzēji savā attīstībā iziet cauri šādiem posmiem:
- Kaulā un vienā muskulofasciālajā segmentā atrodas 3–5 cm liels T1 perēklis.
- T2 perēkļi stiepjas ne vairāk kā 10 cm gar kaula gaitu, bet nesniedzas tālāk par vienu fascijas apvalku.
- T3 perēkļi iziet ārpus viena muskulofasciālā gadījuma robežām un izaug blakus esošajā.
- T4 perēkļi izaug no ādas vai neirovaskulāriem stumbriem.
Līdzīgā veidā tiek kategorizēta limfmezglu iesaistīšanās pakāpe un metastāžu izplatība.
Komplikācijas un sekas
Starp osteoblastoklastomas komplikācijām ir jebkāda neoplazmas aktivitātes palielināšanās, kas īpaši bieži notiek ilgstoša miera perioda fonā. Dažos šādos gadījumos mēs runājam par audzēja procesa ļaundabīgu deģenerāciju vai tā dīgšanu jutīgās tuvumā esošajās anatomiskās struktūrās:
- Izplatīšanās uz nervu stumbru izraisa neiropātisku sāpju sindroma rašanos, jo tas ietekmē liela kalibra nervu. Šādas sāpes praktiski netiek izvadītas pēc parasto pretsāpju līdzekļu lietošanas, tāpēc tās burtiski nogurdina pacientu.
- Izplatīšanos asinsvados var sarežģīt pēkšņa masīva asiņošana un hematomas veidošanās.
Nav izslēgtas komplikācijas, ko pavada tuvumā esošo locītavu funkcijas pārkāpums: osteoblastoklastomas augšana šādā situācijā bloķē atbilstošu muskuļu un skeleta mehānisma darbību, kas noved pie ierobežota kustību diapazona un sāpju sindroma parādīšanās.
Visbiežāk sastopamās osteoblastoklastomas komplikācijas tiek uzskatītas par patoloģiskiem lūzumiem skartajā zonā.Problēma rodas pat ar nelielu traumatisku triecienu, jo kaulu audi kļūst ārkārtīgi trausli un nestabili.
Turklāt speciālisti runā arī par specifiskām vispārējām un lokālām blakusparādībām, kas raksturīgas ļaundabīgai osteoblastoklastomai:
- Tuvu un tālu metastāžu veidošanās;
- Ķermeņa intoksikācija ar sabrukšanas produktiem.
Ja metastāzes tiek konstatētas kādu laiku pēc sākotnējiem diagnostikas pasākumiem, tas norāda uz notiekošās ārstēšanas neefektivitāti un neoplazmas progresēšanu.
Atsevišķa komplikāciju līnija ir jauna audzēja vai vispārējas patoloģijas rašanās osteoblastoklastomas kaula fokusa ķīmijterapijas vai apstarošanas dēļ.
Diagnostika osteoblastoklastomas
Osteoblastoklastomas noteikšanai izmantotās diagnostikas metodes ietver:
- Klīniskā, kas ietver patoloģiski mainītās zonas ārēju pārbaudi un palpāciju;
- Rentgens (anteroposteriorā un sānu rentgenogrāfija, ja norādīts - mērķtiecīga un slīpa rentgenogrāfija);
- Tomogrāfiska (izmantojot datorizētu vai magnētiskās rezonanses attēlveidošanu);
- Radioizotops;
- Morfoloģiska, kas ietver punkcijas vai trepanobiopsijas laikā iegūtā biomateriāla histoloģisko, histoloģisko, citoloģisko analīzi;
- Laboratorija.
Ārsts rūpīgi izpēta slimības vēsturi, nosaka pirmās pazīmes, precizē sāpju sindroma atrašanās vietu un veidu, tā īpašības, ņem vērā iepriekšējo izmeklējumu un ārstēšanas procedūru rezultātus, novērtē pacienta vispārējā stāvokļa dinamiku. Ja ir aizdomas par garo cauruļveida kaulu patoloģiju, speciālists pievērš uzmanību pietūkuma klātbūtnei, kustību ierobežojumiem ciešākā locītavā, kā arī neiroloģisku simptomu, muskuļu vājuma un hipotrofijas klātbūtnei. Ir svarīgi rūpīgi pārbaudīt iekšējos orgānus, lai noteiktu iespējamu metastāžu izplatīšanos uz tiem.
Visiem pacientiem tiek veiktas vispārējas asins un urīna analīzes, nosakot olbaltumvielas un olbaltumvielu frakcijas, fosforu un kalciju, siālskābes. Tāpat nepieciešams noteikt fosfatāžu enzīmu aktivitāti, veikt definil testu un izpētīt C-reaktīvā proteīna indeksu. Ja nepieciešams diferencēt osteoblastoklastomu no mielomas, pacientam tiek veikta urīna analīze patoloģiskā Bence-Jones proteīna klātbūtnes noteikšanai.
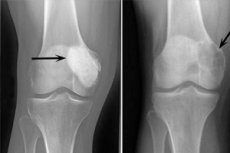
Rentgenoloģiskā diagnoze ir būtiska osteoblastoklastomas diagnosticēšanai. Obligāti tiek nozīmēta apskate un mērķtiecīga rentgenogrāfija, augstas kvalitātes tomogrāfija, kas ļauj precizēt patoloģiskā fokusa atrašanās vietu, veidu, izplatību uz citiem audiem un orgāniem. Pateicoties datortomogrāfijai, ir iespējams precizēt mīksto audu un plānāko kaulu struktūru stāvokli nepieciešamajā plaknē, identificēt dziļos patoloģiskās destrukcijas perēkļus, aprakstīt to parametrus kaulu robežās, noteikt apkārtējo audu bojājuma pakāpi.
Tajā pašā laikā MRI tiek uzskatīta par visinformatīvāko diagnostikas procedūru, kurai ir vairākas priekšrocības salīdzinājumā gan ar radiogrāfiju, gan ar datortomogrāfiju. Šī metode ļauj pārbaudīt pat visplānākos audu slāņus, veidot patoloģiskas saraušanās attēlu, izmantojot telpisku trīsdimensiju attēlu.
Obligāto instrumentālo diagnostiku pārstāv morfoloģiskie pētījumi. Tiek novērtēts biomateriāls, kas iegūts aspirācijas un trepanobiopsijas laikā vai kaulu segmentu rezekcijas laikā kopā ar audzēju. Punkcijas biopsija tiek veikta, izmantojot īpašas adatas un radioloģiskā kontrolē.
Šādas rentgena pazīmes tiek uzskatītas par tipiskām osteoblastoklastomas pazīmēm:
- Porainības ierobežojums;
- Kaulu līzes homogenitāte plānās trabekulizācijas tipā;
- Pseudocistisku lucenču klātbūtne, kurām ir savdabīgu "ziepju burbuļu" struktūra.
Šo radioloģisko ainu papildina primāras vai sekundāras reaktīvās osteoformatīvās periostozes neesamība. Tiek konstatēta kortikālā slāņa retināšana un atrofija.
Ļaundabīgs osteoblastoklastomas veids intensīvas asinsvadu dīgšanas rezultātā izraisa venozās stāzes palielināšanos. Asinsvadu izmaiņas izpaužas kā audzējs ar bagātīgu vaskularizāciju.
Diferenciālā diagnoze
Osteoblastoklastomas identificēšana dažreiz ir ļoti sarežģīta. Problēmas rodas, veicot diferenciāldiagnozi slimības gadījumā ar osteogēnu sarkomu un kaulu cistām dažāda vecuma pacientiem. Saskaņā ar statistiku, vairāk nekā 3% gadījumu osteoblastoklastoma tika kļūdaini sajaukta ar osteogēnu sarkomu, bet gandrīz 14% gadījumu - ar kaulu cistu.
Tabulā ir apkopotas galvenās šo patoloģiju pazīmes:
Indikatori |
Osteoblastoklastoma |
Osteogēna osteoplastiska sarkoma |
Kaulu cista |
Visbiežākais saslimstības vecums |
20 līdz 30 gadus vecs |
20 līdz 26 gadus vecs |
Bērni līdz 14 gadu vecumam |
Atrašanās vieta |
Epimetafizālais reģions |
Epimetafizālais reģions |
Metadiafīzes zona |
Kaulu rekonfigurācija |
Smaga asimetriska izliekuma forma. |
Neliela šķērsvirziena izplešanās |
Vārpstas formas izliekums. |
Destruktīvā fokusa konfigurācija |
Kontūras ir skaidras |
Kontūras ir izplūdušas, nav skaidrības. |
Kontūras ir skaidras |
Mugurkaula kanāla stāvoklis |
Pārklāts ar noslēgplāksni |
Atvērts pie robežas ar audzēju |
Bez izmaiņām. |
Kortikālā slāņa stāvoklis |
Plāns, šķiedrains, pārtraukts. |
Retināšana, sagrauta |
Plāns, plakans |
Sklerozes parādības |
Netipisks |
Dāvana |
Netipisks |
Periostāla reakcija |
Prombūtnē |
Klāt "periostāla vizora" tipa veidā |
Prombūtnē |
Epifīzes stāvoklis |
Lamina ir plāna, viļņaina. |
Sākotnējā stadijā daļa epifīzes paliek neskarta. |
Bez izmaiņām. |
Tuvējā kaula daļa |
Bez izmaiņām. |
Osteoporozes pazīmes |
Bez izmaiņām. |
Obligātai uzmanībai nepieciešami tādi rādītāji kā pacienta vecums, patoloģijas ilgums, skartā fokusa atrašanās vieta, cita tabulā norādītā anamnētiska informācija.
Visbiežāk sastopamās diagnostikas kļūdas, ja osteoblastoklastoma tiek sajaukta ar šādiem patoloģiskiem procesiem:
- Aneirismāla cista (lokalizēta garo cauruļveida kaulu diafīzē vai metafīzē);
- Monoaksiāls šķiedru osteodisplāzijas veids (izpaužas galvenokārt bērnībā, kam pievienojas kaulu izliekums bez kaulu balonēšanas);
- Hiperparatireoīdā osteodistrofija (nav skaidras fokusa robežas no veselīgā kaula zonas, nav skaidra kaula izliekuma);
- Atsevišķa vēža kaulu metastāze (ko raksturo destruktīvi perēkļi ar izliektām "apēstām" kontūrām).
Ir svarīgi paturēt prātā, ka labdabīga osteoblastoklastoma vienmēr var transformēties un kļūt ļaundabīga. Ļaundabīguma cēloņi vēl nav precīzi noteikti, taču zinātnieki uzskata, ka to veicina traumas un hormonālas izmaiņas (piemēram, grūtniecības laikā). Saskaņā ar dažiem novērojumiem, ļaundabīgums ir radies arī pēc atkārtotām attālinātas staru terapijas sērijām.
Kaulu veidošanās simptomi:
- Neoplazma sāk strauji augt;
- Sāpes kļūst stiprākas;
- Destruktīvā fokusa lielums palielinās, un šūnu-trabekulārā fāze pāriet uz lītisko fāzi;
- Kortikālais slānis sabrūk;
- Destruktīvā fokusa kontūras kļūst neskaidras;
- Bloķēšanas plāksne sabrūk;
- Notiek periostāla reakcija.
Primārā ļaundabīgā audzēja (osteogēnās osteoklastiskās sarkomas) un ļaundabīgās osteoblastoklastomas diferenciācijas procesā īpaša uzmanība tiek pievērsta patoloģijas ilgumam, radioloģiskās ainas novērtēšanai dinamikā. Primārā ļaundabīgā audzēja rentgenuzņēmumā nav osteoblastoklastomai raksturīgā kaula izvirzījuma, nav kaulu tiltiņu, var konstatēt sklerozētu zonu ar neskaidrām kontūrām. Tomēr ļaundabīgā audzēja gadījumā bieži vien ir neliels slēgplātnes laukums, kas agrāk kalpoja par barjeru veselajam kaula segmentam.
Kurš sazināties?
Profilakse
Osteoblastoklastomas specifiskas profilakses nav. Pirmkārt, tas ir saistīts ar nepietiekamu šādu audzēju attīstības cēloņu izpēti. Daudzi eksperti starp galvenajiem profilakses punktiem uzsver kaulu sistēmas traumu novēršanu. Tomēr nav pierādījumu par traumas tiešu ietekmi uz kaulu audzēju veidošanos, un trauma daudzos gadījumos tikai pievērš uzmanību esošajam audzēja procesam un tai nav acīmredzamas nozīmes patoloģiskā fokusa izcelsmē, bet tajā pašā laikā tā var veicināt tā augšanu.
Nedrīkst aizmirst, ka osteoblastoklastoma bieži veidojas kaulos, kas iepriekš ir bijuši pakļauti jonizējošajam starojumam – piemēram, citu audzēja procesu terapijas nolūkos. Radioinducētas neoplazmas parasti rodas ne agrāk kā 3 gadus pēc starojuma iedarbības.
Nespecifiski preventīvie pasākumi ietver:
- Sliktu ieradumu likvidēšana;
- Veselīga dzīvesveida vadīšana;
- Kvalitatīvs un ilgtspējīgs uzturs;
- Mērena regulāra fiziskā aktivitāte;
- Traumu profilakse, jebkādu patoloģisku procesu savlaicīga ārstēšana organismā, imunitātes stabilizācija.
Prognoze
Patoloģiski lūzumi bieži rodas skartajā kaulu audu zonā. Šajā gadījumā labdabīgiem audzējiem, ja tiek izmantota radikāla ārstēšanas metode, ir labvēlīga prognoze, lai gan nav izslēgta patoloģiskā fokusa recidīvu un ļaundabīguma iespējamība. Labdabīgas osteoblastoklastomas nelabvēlīgs iznākums nav izslēgts, ja fokusam raksturīga aktīva augšana un izteikta kaulu destruktija. Šāds audzējs var ātri iznīcināt visu kaula segmentu, kas izraisa patoloģiska lūzuma attīstību un ievērojamus kaulu funkcijas traucējumus. Šādiem pacientiem bieži rodas problēmas ar kaulu audu defekta ķirurģisku nomaiņu, un attīstās komplikācijas, kas saistītas ar lūzuma nedzīstošu dzīšanu.
Visu ļaundabīgo osteoblastoklastomu variantu vidējais piecu gadu izdzīvošanas rādītājs gan bērniem, gan pieaugušajiem ir 70%, ko var uzskatīt par diezgan labu. Līdz ar to varam secināt, ka daudzos gadījumos šādi audzēji tiek izārstēti diezgan veiksmīgi. Protams, liela nozīme ir arī tādiem punktiem kā audzēja procesa veids, tā stadija, bojājuma pakāpe un ļaundabīgums.
Acīmredzot vislielākos draudus rada ļaundabīgā osteoblastoklastoma. Šajā situācijā par labvēlīgu prognozi var runāt tikai agrīnas atklāšanas, pieejamas ķirurģiskas lokalizācijas, perēkļa jutības pret ķīmijprofilaktiskām vielām un staru terapiju gadījumos.

