Raksta medicīnas eksperts
Jaunas publikācijas
Transmurāls miokarda infarkts
Pēdējā pārskatīšana: 29.06.2025

Visi iLive saturs ir medicīniski pārskatīts vai pārbaudīts, lai nodrošinātu pēc iespējas lielāku faktisko precizitāti.
Mums ir stingras iegādes vadlīnijas un tikai saikne ar cienījamiem mediju portāliem, akadēmiskām pētniecības iestādēm un, ja vien iespējams, medicīniski salīdzinošiem pārskatiem. Ņemiet vērā, ka iekavās ([1], [2] uc) esošie numuri ir klikšķi uz šīm studijām.
Ja uzskatāt, ka kāds no mūsu saturiem ir neprecīzs, novecojis vai citādi apšaubāms, lūdzu, atlasiet to un nospiediet Ctrl + Enter.
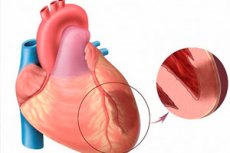
Runājot par akūtu miokarda infarktu, mēs domājam vienu no bīstamākajām sirds išēmijas formām. Tā ir noteiktas miokarda zonas išēmiska nekroze, kas rodas nelīdzsvarotības rezultātā starp skābekļa nepieciešamību sirds muskulī un tā faktisko transportēšanas līmeni pa asinsvadiem. Savukārt transmurāls miokarda infarkts tiek uzskatīts par īpaši smagu patoloģiju, kad nekrotiski perēkļi bojā visu sirds kambara sienas biezumu, sākot no endokarda un līdz pat epikardam. Patoloģija vienmēr ir akūta un lielfokusa, kulminējot ar pēcinfarkta kardiosklerozes attīstību. Simptomatoloģija ir izteikta spilgti, salīdzinot ar tipiska infarkta ainu (izņēmums - sirds aizmugurējās sienas infarkts, kas bieži norit slēpti). Prognoze tieši atkarīga no neatliekamās medicīniskās palīdzības savlaicīguma. [ 1 ]
Epidemioloģija
Sirds un asinsvadu slimības tiek uzskatītas par visbiežāko pacientu nāves cēloni daudzos ekonomiski attīstītos pasaules reģionos. Piemēram, Eiropas valstīs katru gadu no sirds patoloģijām mirst vairāk nekā četri miljoni cilvēku. Tiek atzīmēts, ka vairāk nekā puse letālo gadījumu ir tieši saistīti ar tādiem riska faktoriem kā paaugstināts asinsspiediens, aptaukošanās, smēķēšana, zema fiziskā aktivitāte.
Miokarda infarkts kā sarežģīts koronārās sirds slimības gaitas variants pašlaik ir galvenais invaliditātes cēlonis pieaugušajiem, un mirstības rādītājs ir 11%.
Transmurāls infarkts biežāk skar vīriešus vecumā no 40 līdz 60 gadiem. Sievietes šāda veida infarktu cieš 1,5–2 reizes retāk.
Pēdējos gados transmurālās patoloģijas sastopamība jauniem pacientiem vecumā no 20 līdz 35 gadiem ir palielinājusies.
Transmurāls miokarda infarkts ir viens no smagākajiem un dzīvībai bīstamākajiem stāvokļiem, mirstība slimnīcā bieži sasniedz 10–20 %. Visbiežāk nelabvēlīgs iznākums novērojams pacientiem ar vienlaicīgu cukura diabētu, hipertensiju, kā arī atkārtotu infarkta lēkmju gadījumā.
Cēloņi transmurāls miokarda infarkts
Lielākajai daļai pacientu transmurāla infarkta attīstība ir saistīta ar koronāro artēriju galvenā stumbra vai zara nosprostojumu. Šī traucējuma laikā miokardam trūkst asinsapgādes, palielinās hipoksija, kas pasliktinās, palielinoties slodzei uz sirds muskuli. Miokarda funkcionalitāte samazinās, noteiktā tā daļā notiek nekroze.
Koronāro artēriju lūmena tieša sašaurināšanās notiek šādu iemeslu dēļ:
- Hroniska asinsvadu patoloģija – ateroskleroze, ko pavada holesterīna elementu (plāksnīšu) nogulsnēšanās uz asinsvadu sieniņām – ir visbiežākais miokarda infarkta rašanās faktors. Tā ir konstatēta 95% transmurāla infarkta letālu iznākumu gadījumu. Bieža aterosklerozes pazīme tiek uzskatīta par lipīdu līmeņa paaugstināšanos asinīs. Infarkta komplikāciju risks ievērojami palielinās, ja asinsvadu lūmens ir bloķēts par 75% vai vairāk.
- Asins recekļu veidošanās un pārvietošanās asinsvados — asinsvadu tromboze — ir retāk sastopams, bet vēl viens iespējams asins plūsmas bloķēšanas cēlonis koronārajā asinsritē. Trombi var iekļūt koronārajā tīklā no kreisā kambara (kur tie veidojas priekškambaru fibrilācijas un vārstuļu patoloģijas dēļ) vai caur neaizvērtu ovālo atveri.
Īpašas riska grupas ir cilvēki ar pastiprinātu iedzimtu predispozīciju (sirds un asinsvadu patoloģijas ģimenes līnijā), kā arī intensīvi smēķētāji un cilvēki, kas vecāki par 50–55 gadiem. S[ 2 ]
Aterosklerozes veidošanos negatīvi ietekmē šādi faktori:
- Nepareiza diēta;
- Metabolisma traucējumi, aptaukošanās;
- Nepietiekama fiziskā aktivitāte, hipodinamija;
- Diagnosticēta arteriāla hipertensija;
- Jebkura veida diabēts;
- Sistēmiskas patoloģijas (galvenokārt vaskulīts).
Riska faktori
Sirds vienmēr akūti reaģē uz jebkuru asinsrites mazspēju un hipoksiju. Kad koronāro artēriju asinsvada lūmenis ir bloķēts un nav iespējams nodrošināt alternatīvu asins plūsmu, sirds miocīti - miokarda šūnas - skartajā zonā sāk iet bojā pusstundas laikā.
Traucēta asinsrite koronārā tīkla aterosklerotisko procesu rezultātā 98% gadījumu kļūst par transmurāla miokarda infarkta "vaininieku".
Ateroskleroze var skart vienu vai vairākas koronārās artērijas. Skartā asinsvada sašaurināšanās ir atšķirīga - pēc asins plūsmas bloķēšanas pakāpes, pēc sašaurinātā segmenta garuma. Ja cilvēkam paaugstinās asinsspiediens, tiek bojāts endotēlija slānis, aterosklerotiskā plāksne piesātinās ar asinīm, kas pēc tam sarecē un veido trombu, pasliktinot situāciju ar brīvu asinsvada lūmenu.
Asins receklis, visticamāk, veidosies šādos gadījumos:
- Aterosklerotiskās plāksnes bojājuma zonā;
- Endotēlija bojājumu zonā;
- Arteriālā asinsvada sašaurināšanās vietā.
Pieaugošajai miokarda nekrozei var būt dažādi izmēri, un transmurālā nekroze bieži vien provocē muskuļu slāņa plīsumu. Miokarda išēmiju pasliktina tādi faktori kā anēmija, infekcijas-iekaisuma procesi, drudzis, endokrīnās un vielmaiņas slimības (tostarp vairogdziedzera patoloģijas). [ 3 ]
Starp nozīmīgākajiem transmurāla miokarda infarkta attīstības riska faktoriem tiek uzskatīti:
- Asins lipīdu nelīdzsvarotība;
- Ilgstoša vai intensīva smēķēšana;
- Diabēts;
- Paaugstināts asinsspiediens;
- Jebkura aptaukošanās pakāpe;
- Psihosociālie aspekti (bieža stresa situācija, depresija utt.);
- Hipodinamija, fiziskās aktivitātes trūkums;
- Nepareiza uztura (liela daudzuma dzīvnieku tauku un transtaukskābju patēriņš uz zema augu pārtikas patēriņa fona);
- Alkohola lietošana.
Par "maziem", relatīvi retiem riska faktoriem tiek uzskatīti:
- Podagra;
- Folijskābes deficīts;
- Psoriāze.
Miokarda infarkta gaitu ievērojami pasliktina tādi faktori kā:
- Par to, ka esmu vīrietis;
- Trombolīze;
- Akūta koronāro artēriju slimība;
- Smēķēšana;
- Iedzimta koronārās sirds slimības saasināšanās;
- Kreisā kambara mazspēja;
- Kardiogēns šoks;
- Ventrikulāri ritma traucējumi;
- Atrioventrikulāra blokāde;
- Otrais sirdslēkmes gadījums;
- Vecums.
Pathogenesis
Infarkta attīstības process turpinās ar pastāvīgu miokarda izmaiņu veidošanos un miocītu nāvi.
Tipiska miokarda infarkta izpausme ir elektrokardiogrāfiska patoloģisku Q sitienu noteikšana, kas pārsniedz normu ilgumā un amplitūdā, kā arī neliels R sitienu amplitūdas pieaugums krūšu kurvja elektrodos. Q un R zobu amplitūdu attiecība nosaka debridementa dziļumu. Tas ir, jo dziļāks Q un zemāks R, jo izteiktāka ir nekrozes pakāpe. Transmurālu nekrozi pavada R iecirtumu izzušana un QS kompleksa fiksācija.
Pirms koronārās trombozes attīstības tiek ietekmēts aterosklerotiskās plāksnes endotēlija slānis, ko papildina trombogēno asins faktoru (tromboksāna A2 utt.) līmeņa paaugstināšanās. To veicina hemodinamiski traucējumi, pēkšņas asinsvadu tonusa izmaiņas, kateholamīnu indeksu svārstības.
Aterosklerotiskās plāksnes bojājums ar tās centrālo nekrozi un ekstramurālu trombozi, kā arī ar nelielu stenozi bieži beidzas vai nu ar transmurāla infarkta attīstību, vai pēkšņas koronārās nāves sindromu. Svaigas aterosklerotiskas masas, kas satur lielu daudzumu aterogēno lipoproteīnu, ir īpaši pakļautas plīsumiem.
Miokarda bojājumu sākums visbiežāk notiek pirms rīta stundām, ko izskaidro koronāro asinsvadu tonusa diennakts ritmiskās izmaiņas un kateholamīnu līmeņa izmaiņas.
Transmurāla infarkta attīstība jaunā vecumā var būt saistīta ar iedzimtiem koronāro asinsvadu defektiem, emboliju infekcioza endokardīta dēļ, sirds miksomām, aortas stenozi, eritrēmiju utt. Šādos gadījumos pastāv akūta nelīdzsvarotība starp sirds muskuļa nepieciešamību pēc skābekļa un tā piegādi caur asinsrites sistēmu. Transmurālo nekrozi pastiprina hiperkateholēmija.
Acīmredzot vairumā akūta transmurāla miokarda infarkta gadījumu cēlonis ir koronāro asinsvadu stenotiska ateroskleroze, tromboze un ilgstoša okluzīva spazma.
Simptomi transmurāls miokarda infarkts
Transmurālā infarkta klīniskais attēls iziet vairākos posmos, kas simptomātiski atšķiras viens no otra.
Pirmais no posmiem ir prodromālais jeb preinfarkts, kas ilgst apmēram vienu nedēļu un ir saistīts ar stresu vai fizisku pārslodzi. Šī perioda simptomatoloģiju raksturo stenokardijas lēkmju parādīšanās vai saasināšanās, kas kļūst biežākas un smagākas: attīstās nestabila stenokardija. Mainās arī vispārējā labsajūta. Pacientiem sāk rasties nemotivēts vājums, nogurums, garastāvokļa zudums, trauksme, miega traucējumi. Pretsāpju līdzekļi, kas iepriekš palīdzēja mazināt sāpes, tagad neuzrāda efektivitāti.
Tad, ja palīdzība netiek sniegta, iestājas nākamā – akūtā – patoloģijas stadija. Tās ilgums tiek mērīts no sirds muskuļa išēmijas brīža līdz pirmajām tā nekrozes pazīmēm (parasti ilgums – no pusstundas līdz pāris stundām). Šī stadija sākas ar sirds sāpju uzliesmojumu, kas izstaro uz augšējām ekstremitātēm, kaklu, plecu vai apakšdelmu, žokli, lāpstiņu. Sāpes var būt nepārtrauktas (ieilgstošas) vai viļņveidīgas. Pastāv veģetatīvās nervu sistēmas stimulācijas pazīmes:
- Pēkšņs vājums, elpas trūkums;
- Akūta nāves baiļu sajūta;
- "slapji" sviedri;
- Apgrūtināta elpošana pat miera stāvoklī;
- Slikta dūša (iespējams, līdz pat vemšanai).
Attīstās kreisā kambara mazspēja, kam raksturīga aizdusa un samazināts pulsa spiediens, kam seko sirds astma vai plaušu tūska. Iespējama komplikācija ir kardiogēns šoks. Lielākajai daļai pacientu ir aritmijas.
Pirmās pazīmes
Pirmie transmurālā infarkta "zvani" visbiežāk parādās dažas stundas vai pat dienas pirms uzbrukuma attīstības. Cilvēki, kas ir uzmanīgi pret savu veselību, var pievērst tiem uzmanību un savlaicīgi meklēt medicīnisko palīdzību.
Visticamākās gaidāmās patoloģijas pazīmes:
- Sāpes krūtīs reizēm vai tūlīt pēc fiziskām aktivitātēm, spēcīgiem emocionāliem stāvokļiem un pārdzīvojumiem;
- Biežākas stenokardijas lēkmes (ja tādas iepriekš bija);
- Nestabila sirdsdarbība, spēcīga sirdsdarbība un reibonis;
- Nitroglicerīna iedarbības trūkums (sāpes krūtīs netiek kontrolētas, lai gan zāles iepriekš palīdzēja).
Ir svarīgi saprast situācijas nopietnību: starp visiem reģistrētajiem transmurālā infarkta gadījumiem vismaz 20% ir letāli pirmajās 60 minūtēs pēc lēkmes. Un mediķu vaina šeit, kā likums, nav. Letāls iznākums rodas pacienta vai viņa tuvinieku kavēšanās dēļ, kuri nesteidzas sazināties ar ārstiem un savlaicīgi neizsauc "neatliekamo palīdzību". Jāatceras, ka, ja ģimenē ir persona ar paaugstinātu sirdslēkmes risku, visiem tuviniekiem sirdslēkmes attīstības brīdī ir skaidri jāzina savu darbību algoritms.
Transmurālu miokarda infarktu var aizdomas sniegt diezgan spēcīgs un pastāvīgs sāpju sindroms. Sāpīgas izpausmes - saspiežošas, dedzinošas - tās jūtamas krūtīs, spēj "atsitties" augšējās ekstremitātēs (biežāk kreisajā), plecu vai kakla rajonā, ķermeņa sānos vai lāpstiņā. Papildu pazīmes, kurām jāpievērš uzmanība:
- Sajūta, ka nav pietiekami daudz gaisa elpošanai;
- Bailes sajūta, viņa paša nāves priekšnojauta;
- Pastiprināta svīšana;
- Ādas bālums.
Viena no miokarda infarkta atšķirīgajām iezīmēm no parastās stenokardijas lēkmes: sāpju sindroms pats par sevi neizzūd miera stāvoklī, nepazūd pēc nitroglicerīna uzsūkšanās, ilgst vairāk nekā 15–20 minūtes. [ 4 ]
Posmi
Saskaņā ar morfoloģiskajām pazīmēm miokarda infarkta gaitai ir trīs posmi (tie reti tiek norādīti diagnozes rindā, jo ir lietderīgāk noteikt patoloģijas ilgumu dienās):
- Išēmijas stadija (nedaudz agrāk to sauca par akūtu fokālo išēmisko miokarda distrofijas stadiju) - ilgst līdz 6-12 stundām.
- Nekrozes stadija - ilgst līdz 1-2 nedēļām.
- Organizācijas posms - ilgst līdz 4 nedēļām vai ilgāk.
Veidlapas
Atkarībā no patoloģiskā fokusa lokalizācijas izšķir šādus transmurāla infarkta veidus:
- Priekšējās sienas bojājums (priekšējais, anteropārējais, anterolaterālais, anteroseptālais transmurālais infarkts);
- Aizmugurējās (apakšējās) sienas bojājums (apakšējā, inferolaterālā, apakšējā aizmugurējā, diafragmas infarkts);
- Apikāli-sānu, augšējo-sānu, bazālo-sānu bojājumi;
- Aizmugurējie, sānu, aizmugurējie-bazālie, posterolaterālie, aizmugurējie-starpsienas bojājumi;
- Masīvs labā kambara infarkts.
Atkarībā no patoloģiskā nekrotiska procesa izplatības, papildus transmurālajiem infarkta perēkļiem ir arī citi infarkta perēkļu veidi:
- Intramurāls;
- Subepikardiāls;
- Subendokardiāls.
Lielākajai daļai pacientu tiek diagnosticēti transmurāli un subendokardiāli bojājumi.
Atkarībā no bojājuma apjoma izšķir:
- Mikronekroze (pazīstama arī kā fokālā nekroze);
- Sekla nekroze;
- Liela fokālā nekroze (savukārt, iedalīta mazā, vidējā un plašā variantā).
Miokarda priekšējās sienas transmurāls infarkts biežāk ir saistīts ar kreisās koronārās artērijas galvenā stumbra vai tā atzara - priekšējās dilstošās artērijas - nosprostojumu. Patoloģiju bieži pavada kambaru ekstrasistole vai tahikardija, supraventrikulāra aritmija. Vadītspējas traucējumi parasti ir stabili, jo tie ir saistīti ar vadošās sistēmas struktūru nekrozi.
Transmurāls miokarda apakšējās sienas infarkts ietekmē diafragmai blakus esošās zonas - aizmugurējās sienas diafragmas daļu. Dažreiz šādu infarktu sauc par aizmugurējo diafragmas, diafragmas vai apakšējo. Šāds bojājums bieži notiek pēc vēdera tipa, tāpēc problēma bieži tiek jaukta ar tādām slimībām kā akūts apendicīts vai pankreatīts.
Akūts transmurāls kreisā kambara miokarda infarkts rodas lielākajā daļā transmurālu bojājumu. Nekrozes perēklis var būt lokalizēts priekšējā, aizmugurējā vai apakšējā sienā, virsotnē, starpkambaru starpsienā vai vienlaikus skart vairākas zonas. Labais kambaris tiek skarts relatīvi reti, un priekškambari vēl retāk.
Transmurāls anterolaterāls miokarda infarkts ir viena no kreisā kambara bojājuma formām, kuras gadījumā elektrokardiogrammā ir redzams palielināts Q zobs I, aVL, V4-6 vados, kā arī ST segmenta nobīde uz augšu no izolācijas un negatīva koronārā T zoba. Kreisā kambara sānu sienas priekšējā puse tiek ietekmēta diagonālo artēriju vai kreisās apļveida artērijas zaru nosprostošanās dēļ.
Transmurāls inferolaterāls miokarda infarkts ir priekšējās lejupejošās artērijas vai aploksnes artērijas stumbra nosprostošanās sekas.
Sānu sienas transmurāls miokarda infarkts rodas diagonālās artērijas vai kreisās apļveida artērijas posterolaterālās atzara nosprostošanās rezultātā.
Transmurālu priekšējās starpsienas miokarda infarktu raksturo nekrotiska fokusa atrašanās kreisā kambara priekšējās sienas labajā daļā un starpkambaru starpsienas priekšējā daļā, kas ir arī kreisā kambara labā siena. Bojājuma rezultātā ierosmes vektori atkāpjas uz aizmuguri un pa kreisi, tāpēc raksturīgas elektrokardiogrāfiskas izmaiņas tiek konstatētas tikai labajos krūšu kurvja elektrodos.
Plaša fokālā transmurālā miokarda infarkta gadījumā, kas pazīstams arī kā plašs vai MI ar patoloģisku QS, ir visbīstamākais patoloģijas veids, kam ir ļoti nopietnas un dzīvībai bīstamas sekas pacientam. Plašs transmurāls miokarda infarkts pacientiem praktiski neatstāj nekādas iespējas.
Komplikācijas un sekas
Transmurāla infarkta komplikācijas diemžēl nav nekas neparasts. To attīstība var dramatiski mainīt slimības prognozi. Starp visbiežāk sastopamajām blakusparādībām ir kardiogēns šoks, smagi ritma traucējumi un akūta sirds mazspēja.
Lielāko daļu aizkavēto iznākumu izraisa saistaudu zonas veidošanās mirušo sirds audu zonā. Prognozi var relatīvi uzlabot ar sirds ķirurģiju: operācija var ietvert aortokoronāro šuntēšanu, perkutānu koronāro angiogrāfiju utt.
Skartās zonas saistaudu aizvietošana novērš pilnīgu miokarda kontrakciju. Rodas vadītspējas traucējumi, mainās sirds izsviede. Veidojas sirds mazspēja, orgānos sāk rasties nopietna hipoksija.
Lai sirds maksimāli pielāgotos jaunajiem darba apstākļiem, nepieciešams laiks un intensīvi rehabilitācijas pasākumi. Ārstēšanai jābūt nepārtrauktai, fiziskās aktivitātes jāpalielina pakāpeniski, rūpīgā medicīnas speciālista uzraudzībā.
Dažas no visbiežāk sastopamajām aizkavētajām komplikācijām ir:
- Sirds aneirisma (sirds sienas strukturālas izmaiņas un izliekums maisiņa formā, kas noved pie samazinātas asins izsviedes un sirds mazspējas palielināšanās);
- Trombembolija (var rasties fiziskas aktivitātes trūkuma vai medicīnisko ieteikumu neievērošanas dēļ);
- Hroniska sirds funkcijas mazspēja (rodas kreisā kambara kontrakcijas aktivitātes traucējumu rezultātā, kas izpaužas kā kāju tūska, aizdusa utt.).
Komplikāciju risks pēc transmurāla infarkta pastāv visā pacienta dzīvē. Īpaši bieži pacientiem rodas atkārtots lēkme vai recidīvs. Vienīgais veids, kā izvairīties no tā attīstības, ir regulāri apmeklēt kardiologu un precīzi ievērot visus viņa ieteikumus.
Transmurāls miokarda infarkts ir ļoti smaga patoloģija, kas, pievienojoties komplikācijām, pacientam neatstāj gandrīz nekādas iespējas. Starp visbiežāk sastopamajām sekām:
- Ritmiskās sirdsdarbības pārkāpumi (priekškambaru fibrilācija, ekstrasistoles aritmijas, paroksizmāla tahikardija). Bieži vien pacients mirst, kad notiek kambaru fibrilācija ar tālāku pārveidošanos fibrilācijā.
- Pieaugoša sirds mazspēja ar kreisā kambara disfunkciju un, kā sekas, plaušu tūska, kardiogēns šoks, straujš asinsspiediena pazemināšanās, bloķēta nieru filtrācija un - letāls iznākums.
- Plaušu-arteriāla trombembolija, kas izraisa plaušu iekaisumu, plaušu infarktu un - nāvi.
- Sirds tamponāde miokarda plīsuma un asiņu plīsuma dēļ perikarda dobumā. Vairumā šo gadījumu pacients mirst.
- Akūta koronārā aneirisma (izspiedusies rētas zona), kam seko pieaugoša sirds mazspēja.
- Tromboendokardīts (fibrīna nogulsnēšanās sirds dobumā ar tā tālāku atdalīšanos un insultu, mezenteriska tromboze utt.).
- Postinfarkta sindroms, kas ietver perikardīta, artrīta, pleirīta utt. attīstību.
Kā liecina prakse, lielākā daļa pacientu, kuriem tika veikts transmurāls miokarda infarkts, mirst agrīnā (mazāk nekā 2 mēnešu) pēcinfarkta stadijā. Akūtas kreisā kambara mazspējas klātbūtne ievērojami pasliktina prognozi. [ 5 ]
Diagnostika transmurāls miokarda infarkts
Diagnostikas pasākumi jāveic pēc iespējas ātrāk. Tajā pašā laikā nedrīkst atstāt novārtā diagnozes pilnīgumu, jo daudzām slimībām, ne tikai sirds patoloģijām, var būt līdzīga klīniskā aina.
Primārā procedūra ir elektrokardiogrāfija, kas norāda uz koronāro artēriju nosprostojumu. Ir svarīgi pievērst uzmanību simptomatoloģijai - jo īpaši izteiktam sāpju sindromam krūtīs, kas ilgst 20 minūtes vai ilgāk un nereaģē uz nitroglicerīna ievadīšanu.
Citas lietas, kam jāpievērš uzmanība:
- Patoloģiskas pazīmes pirms krampjiem;
- sāpju "atsitiens" kaklā, žoklī, augšējās ekstremitātēs.
Sāpju sajūtas transmurāla infarkta gadījumā biežāk ir intensīvas, vienlaikus var būt apgrūtināta elpošana, apziņas traucējumi, ģībonis. Transmurālam bojājumam nav specifisku pazīmju. Iespējama neregulāra sirdsdarbība, bradikardija vai tahikardija, mitra balss aizsmakums.
Instrumentālā diagnoze, pirmkārt, jāatspoguļo ar elektrokardiogrāfiju: šī ir galvenā pētījuma metode, kas atklāj dziļu un paplašinātu Q zobu, samazinātu R amplitūdu, ST segmenta pacēlumu virs izolīnas. Pēc kāda laika tiek atzīmēta negatīva T zoba veidošanās, ST segmenta samazināšanās.
Kā papildu metodi var izmantot koronarogrāfiju. Šī ir īpaši precīza metode, kas ļauj ne tikai noteikt koronāro asinsvadu nosprostojumu ar trombu vai aterosklerotisku plāksni, bet arī novērtēt sirds kambaru funkcionālo kapacitāti, noteikt aneirismas un disekcijas.
Obligāti jāveic arī laboratoriskie izmeklējumi — vispirms tiek noteikta KFK (kreatīna fosfokināzes-MB) MB frakcija — kopējās kreatīna fosfokināzes miokarda frakcija (specifisks miokarda infarkta attīstības indikators). Papildus tiek noteikti sirds troponīni (kvantitatīvs pētījums), kā arī mioglobīna līmenis.
Līdz šim ir izstrādāti citi jauni indikatori, kas tomēr vēl netiek plaši izmantoti. Tie ir taukskābju saistošais proteīns, miozīna vieglās ķēdes, glikogēna fosforilāze BB.
Pirmsslimnīcas līmenī aktīvi tiek izmantota diagnostiskā imūnhromatogrāfiskā testēšana (eksprestests), kas palīdz ātri noteikt biomarķierus troponīnu, mioglobīnu, kreatīnkināzi-MB. Ekspresttesta rezultātu var novērtēt pat desmit minūtēs. [ 6 ]
Akūta transmurāla miokarda infarkta EKG
Klasisko elektrokardiogrāfisko ainu infarkta gadījumā raksturo patoloģisku Q-zobu parādīšanās, kuru ilgums un amplitūda ir augstāka par normālām vērtībām. Turklāt krūšu kurvja elektrodos ir neliels R-situāciju amplitūdas pieaugums.
Sirds muskuļa nekrozes izraisīti patoloģiski Q-zobi tiek vizualizēti 2–24 stundas pēc klīnisko izpausmju sākuma. Aptuveni 6–12 stundas pēc sākuma ST segmenta elevācija mazinās, un Q-zobi, gluži pretēji, kļūst intensīvāki.
Patoloģisku Q-iegriezumu veidošanos izskaidro mirušo struktūru elektriskās ierosmes spējas zudums. Arī kreisā kambara priekšējās sienas postnekrotiska retināšana samazina tās potenciālu, kā rezultātā rodas labā kambara un kreisā kambara aizmugurējās sienas depolarizācijas vektoru priekšrocība. Tas nozīmē sākotnēju negatīvu kambara kompleksa novirzi un patoloģisku Q-zobu veidošanos.
Mirušo sirds audu depolarizācijas potenciāla samazināšanās arī veicina R sitienu amplitūdas samazināšanos. Infarkta apmēru un izplatību novērtē pēc elektrodu skaita ar patoloģiskiem Q zobiem un samazinātu R zoba amplitūdu.
Nekrozes dziļumu vērtē pēc Q un R sitienu amplitūdu attiecības. Dziļāks Q un zemāks R norāda uz izteiktu nekrozes pakāpi. Tā kā transmurāls miokarda infarkts tieši skar visu sirds sienas biezumu, R zobi izzūd. Tiek reģistrēta tikai plāksnes negatīva forma, ko sauc par QS kompleksu. [ 7 ]
Transmurāla miokarda infarkta elektrokardiogrāfiskās pazīmes |
Elektrokardiogrammā (parasti torakālajos elektrodos) ir redzamas patoloģiskas Q iecirtumi un QS kompleksi. Tādas pašas izmaiņas var būt arī endokardīta ar miokarda iesaisti, strutaina un aseptiska miokardīta, kardiomiopātijas, progresējošas muskuļu distrofijas un tā tālāk gadījumā. Ir svarīgi veikt kvalitatīvu diferenciāldiagnozi. |
Diferenciālā diagnoze
Transmurāls miokarda infarkts bieži tiek diferencēts ar citiem sāpju sindroma cēloņiem aiz krūšu kaula. Tā var būt preparējoša krūšu kurvja aortas aneirisma, plaušu embolija, akūts perikardīts (galvenokārt vīrusu etioloģijas), intensīvs radikulārs sindroms. Diagnozes laikā speciālists obligāti pievērš uzmanību aterosklerozes riska faktoru klātbūtnei, sāpju sindroma īpatnībām un ilgumam, pacienta organisma reakcijai uz pretsāpju un vazodilatatoru lietošanu, asinsspiediena vērtībām. Tiek izvērtēti objektīvās izmeklēšanas, elektrokardiogrammas, ehokardiogrammas un laboratorisko izmeklējumu rezultāti. [ 8 ]
- Aortas aneirismas preparēšanai raksturīgas sāpes biežāk parādās starp lāpstiņām. Sāpes liecina par rezistenci pret nitrātiem, un ir bijusi arteriāla hipertensija. Šajā gadījumā nav acīmredzamu elektrokardiogrāfisku izmaiņu, sirds marķieru indeksi ir normāli. Ir intensīva leikocitoze un LF nobīde pa kreisi. Lai precizētu diagnozi, papildus tiek nozīmēta ehokardiogrāfija, aortas skenēšana ar kontrastvielu, datortomogrāfija.
- Perikardīta gadījumā nepieciešama rūpīga iepriekšējo infekcijas elpceļu slimību analīze. Pievērsiet uzmanību sāpju izmaiņām ieelpas un izelpas laikā vai dažādās ķermeņa pozīcijās, perikarda berzes trokšņiem un nedinamiskiem sirds marķieriem.
- Osteohondrozes un pleksīta atkārtošanos pavada sāpes krūšu kaula sānos. Sāpes ir atkarīgas no pacienta stājas un elpošanas kustībām. Palpācija atklāj ekstremālu sāpju sajūtu punktu nervu galu izlādes zonā.
- Plaušu embolijai raksturīgas spēcīgākas sāpes nekā transmurālam infarktam. Bieži vien ir paroksizmāls elpošanas distress, kolapss un ķermeņa augšdaļas apsārtums. Elektrokardiogrāfiskajam attēlam ir līdzība ar apakšējās lokalizācijas miokarda infarkta bojājumu, bet ir arī sirds nodalījumu akūtas pārslodzes izpausmes labajā pusē. Ehokardiogrāfijas laikā tiek konstatēta intensīva plaušu hipertensija.
- Akūta vēdera ainai ir pievienotas peritoneālās kairinājuma pazīmes. Leikocitoze ir izteikta.
Transmurāls miokarda infarkts tiek diferencēts arī ar akūtu pankreatītu, hipertensijas krīzi.
Kurš sazināties?
Profilakse
Preventīvie pasākumi transmurāla infarkta attīstības novēršanai ir vērsti uz potenciālo kaitīgo faktoru negatīvās ietekmes mazināšanu uz cilvēka ķermeni. Īpaši svarīgi ir novērst atkārtotu uzbrukumu slimiem cilvēkiem. Papildus medikamentozajam atbalstam viņiem jāievēro vairāki medicīniski ieteikumi, tostarp uztura izmaiņas, fiziskās aktivitātes korekcija un dzīvesveids.
Tādējādi profilakse var būt primāra (cilvēkiem, kuriem nekad iepriekš nav bijis transmurāls vai cita veida infarkts) un sekundāra (lai novērstu miokarda infarkta atkārtošanos).
Ja persona atrodas sirds un asinsvadu patoloģiju attīstības riska grupā, viņam tiek sagatavoti šādi ieteikumi:
- Palielināt fizisko aktivitāti.
Hipodinamija var izraisīt daudzas sirds un asinsvadu problēmas. Sirds tonusa uzturēšana ir īpaši nepieciešama cilvēkiem, kas vecāki par 35–40 gadiem. Sirdi var vienkārši un efektīvi stiprināt, ikdienā staigājot, skrienot, peldot un braucot ar velosipēdu.
- Pilnībā atteikties no sliktiem ieradumiem.
Smēķēšana un alkohola lietošana ir kaitīga ikvienam neatkarīgi no viņa sākotnējā veselības stāvokļa. Un cilvēkiem ar sirds un asinsvadu patoloģijām alkohols un cigaretes ir kategoriski kontrindicētas. Un tas nav tikai vārdi, bet gan pierādīts fakts.
- Ēdiet kvalitatīvu un pareizu uzturu.
Uzturs ir mūsu kopējās veselības un asinsvadu veselības pamats. Ir svarīgi lietot uzturā pēc iespējas mazāk ceptu pārtiku, dzīvnieku taukus, produktus ar sintētiskiem aizstājējiem, transtaukskābēm, lielu daudzumu sāls. Ieteicams paplašināt uzturu ar dārzeņiem, zaļumiem, augļiem, riekstiem, ogām, jūras veltēm.
- Izvairieties no stresa negatīvās ietekmes, vairāk meklējiet pozitīvas emocijas.
Vēlams, ja iespējams, izvairīties no pārmērīga emocionāla stresa un satricinājumiem. Cilvēkiem, kuriem ir nosliece uz raizēm un trauksmi, kuri bieži uztver situācijas "tuvas sirdij", ieteicams lietot sedatīvus līdzekļus (pēc konsultēšanās ar ārstu).
- Uzraudzīt asinsspiediena rādījumus.
Bieži vien procesus, kas noved pie sekojošām spazmām un asinsvadu lūmena bloķēšanas, provocē asinsspiediena paaugstināšanās. Lai izvairītos no šādām komplikācijām, jums patstāvīgi jāuzrauga asinsspiediens, savlaicīgi jālieto ārsta izrakstītās antihipertensīvās zāles.
- Kontrolējiet cukura līmeni asinīs.
Pacientiem ar cukura diabētu ir problēmas ar asinsvadu sieniņu stāvokli, kas slimības dēļ kļūst trauslāki un viegli aizsērē. Lai novērstu patoloģisku intravaskulāru procesu attīstību, nepieciešams regulāri konsultēties ar endokrinologu, iziet ārstēšanu un atrasties sistemātiski medicīniskā uzraudzībā (uzraudzīt cukura līmeni asinīs).
- Regulāri apmeklējiet kardiologu.
Cilvēkiem, kuriem ir transmurāla infarkta vai citu sirds slimību attīstības risks, sistemātiski (1–2 reizes gadā) jāveic ģimenes ārsta un kardiologa pārbaudes. Šis ieteikums ir īpaši aktuāls pacientiem, kas vecāki par 40–45 gadiem.
Sekundārā profilakse ir novērst atkārtota transmurāla infarkta lēkmes attīstību, kas pacientam var būt letāla. Šādi preventīvie pasākumi ietver:
- Informējiet ārstu par jebkādiem aizdomīgiem simptomiem (pat relatīvi nekaitīgiem);
- Ievērojot ārsta norādījumus un ieteikumus;
- Nodrošināt pietiekamu fizisko aktivitāti, uztura un dzīvesveida korekcijas;
- Darba aktivitātes veida izvēle, kas neprasa pārmērīgu fizisko slodzi un nav saistīta ar psihoemocionāliem satricinājumiem.
Prognoze
Sirds un asinsvadu sistēmas patoloģijas ir visbiežākais paaugstinātas mirstības faktors. Transmurāls miokarda infarkts ir visbīstamākā išēmiskās sirds slimības komplikācija, ko nevar "ierobežot" pat neskatoties uz pastāvīgu diagnostikas un terapijas metožu uzlabošanu.
Izdzīvošana pēc lēkmes ir atkarīga no daudziem faktoriem – pirmkārt, no medicīniskās aprūpes ātruma, kā arī no diagnozes kvalitātes, vispārējās veselības un cilvēka vecuma. Turklāt prognoze ir atkarīga no hospitalizācijas perioda no lēkmes sākuma brīža, sirds audu bojājumu apjoma, asinsspiediena vērtībām utt.
Visbiežāk eksperti lēš izdzīvošanas rādītāju uz vienu gadu, kam seko trīs, pieci un astoņi gadi. Vairumā gadījumu, ja pacientam nav nieru patoloģiju un cukura diabēta, trīs gadu izdzīvošanas rādītājs tiek uzskatīts par reālu.
Ilgtermiņa prognozi galvenokārt nosaka ārstēšanas kvalitāte un pilnīgums. Visaugstākais nāves risks tiek ziņots pirmajos 12 mēnešos pēc lēkmes. Galvenie pacienta nāves faktori ir:
- Infarkta atkārtošanās (visbiežāk);
- Hroniska miokarda išēmija;
- Pēkšņas sirds nāves sindroms;
- Pulmonary embolism;
- Akūta asinsrites slimība smadzenēs (insults).
Pareizi veikti rehabilitācijas pasākumi ir izšķiroši svarīgi prognozes kvalitātei. Rehabilitācijas periodam jātiecas uz šādiem mērķiem:
- Nodrošināt visus apstākļus organisma atveseļošanai, tā pielāgošanai standarta slodzēm;
- Uzlabot dzīves kvalitāti un sniegumu;
- Samaziniet komplikāciju, tostarp recidīvu, risku.
Kvalitatīvām rehabilitācijas intervencēm jābūt secīgām un nepārtrauktām. Tās sastāv no šādiem posmiem:
- Stacionārais periods - sākas no pacienta uzņemšanas brīža intensīvās terapijas vai intensīvās terapijas nodaļā, un tālāk - kardioloģijas vai asinsvadu nodaļā (klīnikā).
- Uzturēšanās rehabilitācijas centrā vai sanatorijā - ilgst līdz 4 nedēļām pēc sirdslēkmes.
- Ambulatorais periods - ietver kardiologa, rehabilitologa, LFK instruktora ambulatoro uzraudzību (gada garumā).
Pēc tam pacients turpina rehabilitāciju patstāvīgi, mājās.
Veiksmīgas rehabilitācijas pamatā ir mērena un regulāra fiziskā aktivitāte, kuras shēmu ārsts izstrādā individuāli. Pēc noteiktu vingrinājumu veikšanas pacienta stāvokli uzrauga speciālists un novērtē pēc vairākiem kritērijiem (īpaši aktuāli ir tā sauktie "slodzes testi"). [ 10 ]
Papildus fiziskajām aktivitātēm rehabilitācijas programma ietver medikamentu atbalstu, dzīvesveida korekciju( diētas izmaiņas, svara kontrole, sliktu paradumu likvidēšana, lipīdu metabolisma uzraudzība).Integrēta pieeja palīdz novērst komplikāciju attīstību un pielāgot sirds un asinsvadu sistēmu ikdienas aktivitātēm.
Transmurālajam miokarda infarktam raksturīga visnelabvēlīgākā prognoze, ko izskaidro paaugstināta mirstības varbūtība pat pirms slimnīcas stadijā. Apmēram 20% pacientu mirst pirmo četru nedēļu laikā pēc uzbrukuma.

