Raksta medicīnas eksperts
Jaunas publikācijas
Arteriovenoza malformācija
Pēdējā pārskatīšana: 04.07.2025

Visi iLive saturs ir medicīniski pārskatīts vai pārbaudīts, lai nodrošinātu pēc iespējas lielāku faktisko precizitāti.
Mums ir stingras iegādes vadlīnijas un tikai saikne ar cienījamiem mediju portāliem, akadēmiskām pētniecības iestādēm un, ja vien iespējams, medicīniski salīdzinošiem pārskatiem. Ņemiet vērā, ka iekavās ([1], [2] uc) esošie numuri ir klikšķi uz šīm studijām.
Ja uzskatāt, ka kāds no mūsu saturiem ir neprecīzs, novecojis vai citādi apšaubāms, lūdzu, atlasiet to un nospiediet Ctrl + Enter.
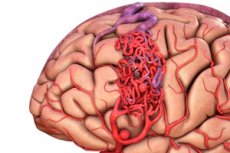
Arteriovenozā malformācija ir iedzimts asinsvadu attīstības defekts, kam raksturīga patoloģiska arteriovenozo anastomožu tīkla klātbūtne. Visbiežāk arteriovenozās malformācijas atrodas aizmugurējā galvaskausa bedrē un tām ir diezgan tipiska struktūra - viena vai divas patiesas artērijas, AVM mudžeklis un viena drenāžas vēna.
 [ 1 ]
[ 1 ]
Cēloņi arteriovenoza malformācija
Cēloņi, kas varētu būt AVM attīstības pamatā, nav pilnībā izprasti, taču tiek uzskatīts, ka tie var būt saistīti ar ģenētiskiem un vides faktoriem. Šeit ir daži no iespējamiem cēloņiem, kas var būt saistīti ar AVM attīstību:
- Ģenētiskie faktori: Pētījumi liecina, ka dažiem pacientiem ar AVM ir šī stāvokļa ģimenes anamnēze. Ģenētiskās mutācijas var ietekmēt asinsvadu anomāliju veidošanos.
- Iedzimti defekti: Embrionālās attīstības laikā var attīstīties iedzimtas asinsvadu anomālijas. Tās var būt saistītas ar kļūdām smadzeņu asinsvadu audu attīstībā.
- Vides faktori: Daži pētījumi ir parādījuši saistību starp AVM un noteiktiem vides faktoriem, piemēram, starojumu vai toksisku iedarbību grūtniecības laikā. Tomēr šīs saiknes ne vienmēr tiek apstiprinātas un neizskaidro visus AVM gadījumus.
- Reģionālie faktori: dažos gadījumos AVM var būt saistīts ar noteiktiem ģeogrāfiskiem apgabaliem vai etniskajām grupām, taču šīs asociācijas prasa turpmāku izpēti.
Papildus šiem faktoriem, kas var ietekmēt AVM attīstību, ir svarīgi atzīmēt, ka šī ir iedzimta slimība, un tā parasti tiek atklāta dzimšanas brīdī vai agrā bērnībā, lai gan simptomi var parādīties vēlāk dzīvē. Lai precīzi izprastu AVM attīstības cēloņus un mehānismus, ir nepieciešami turpmāki pētījumi.
Pathogenesis
Visbīstamākais ir malformācijas sieniņu plīsums, ko pavada spontāna intrakraniāla asiņošana. Tas notiek tāpēc, ka malformācijas traukos zem spiediena tuvu arteriālajam cirkulē jauktas asinis. Un, protams, augsts spiediens noved pie deģeneratīvi izmainīto asinsvadu stiepšanās, to tilpuma palielināšanās un sieniņas retināšanas. Galu galā plīsums notiek visplānākajā vietā. Saskaņā ar statistikas datiem tas notiek 42–60% pacientu ar AVM. Mirstība pie pirmā AVM plīsuma sasniedz 12–15%. Pārējos gadījumos asiņošana var atkārtoties bez jebkādas periodiskuma. Mēs novērojām pacientu, kuram 8 gadu laikā bija vienpadsmit spontānas intrakraniālas asiņošanas. Šāda relatīvi "labdabīga" AVM plīsuma gaita, salīdzinot ar arteriālu aneirismu plīsumu, ir izskaidrojama ar hemodinamisko traucējumu īpatnībām, kas rodas pēc plīsuma. Ir zināms, ka arteriālas aneirismas plīsums visbiežāk noved pie subarahnoidālas asiņošanas (SAH) un angiospazmas attīstības, kas pirmajās minūtēs ir aizsargājoša rakstura, palīdzot ātri apturēt asiņošanu, bet vēlāk rada lielas briesmas pacienta dzīvībai.
Tieši angiospazma, kas izraisa smadzeņu išēmiju un tūsku, nosaka pacienta stāvokļa smagumu un prognozi. Turpretī AVM aferento artēriju angiospazma, gluži pretēji, uzlabo asins piegādi smadzenēm, samazinoties arteriovenozai izlādei. AVM plīsuma gadījumā biežāk veidojas intracerebrālas un subdurālas hematomas. Asins izlaušanās subarahnoidālajās cisternās ir sekundāra. Asiņošana no AVM plīsušās sienas apstājas ātrāk, jo asinsspiediens tajā ir zemāks nekā galvenajās artērijās, un siena ir jutīgāka pret izlijušo asiņu saspiešanu. Protams, tas ne vienmēr pacientam beidzas labi. Visbīstamākie AVM plīsumi ir smadzeņu kambaru tuvumā, subkortikālajos ganglijos un smadzeņu stumbrā. Aferento artēriju angiospazma šajā situācijā palīdz apturēt asiņošanu.
AVM plīsuma patoģenēzes noteicošais faktors ir izlijušo asiņu apjoms un hematomas lokalizācija. Puslodes intracerebrālās hematomas, pat ar tilpumu līdz 60 cm3 , norit relatīvi labvēlīgi. Tās var izraisīt smagus fokālos neiroloģiskus traucējumus, bet reti noved pie smagiem dzīvības traucējumiem. Hematomas plīsums smadzeņu kambaros ievērojami pasliktina prognozi. No vienas puses, asinis, kairinot kambara ependīmu, palielina cerebrospinālā šķidruma veidošanos, no otras puses, ietekmējot kambara dibenu, noved pie smagiem dzīvības centru, kas atrodas hipotalāmā, funkciju traucējumiem. Asins izplatīšanās visā kambara sistēmā noved pie pēdējās tamponādes, kas pati par sevi nav savienojama ar dzīvību.
Asinis, kas iekļuvušas subarahnoidālajās cisternās, arī traucē cerebrospinālā šķidruma cirkulāciju, apgrūtinot cerebrospinālā šķidruma nokļūšanu ar asinīm aizsprostotajās pakjona granulācijās. Tā rezultātā cerebrospinālā šķidruma uzsūkšanās palēninās un var attīstīties akūta cerebrospinālā šķidruma hipertensija, kam seko iekšējā un ārējā hidrocefālija. Izlijušo asiņu veidoto elementu sadalīšanās rezultātā veidojas liels skaits toksisku vielu, no kurām lielākajai daļai ir vazoaktīva iedarbība. No vienas puses, tas noved pie mazo piālo artēriju vazokonstrikcijas, no otras puses, palielina kapilāru caurlaidību. Asins sadalīšanās produkti ietekmē arī nervu šūnas, mainot to bioķīmiskos procesus un izjaucot šūnu membrānu caurlaidību. Pirmkārt, mainās kālija-nātrija sūkņa funkcija, un kālijs sāk atstāt šūnu, un tā vietu steidzas ieņemt nātrija katjons, kas ir četras reizes hidrofilāks par kāliju.
Tas vispirms noved pie intracelulāras tūskas asiņošanas apvidū un pēc tam pie šūnu pietūkuma. Arī hipoksija veicina tūskas attīstību, kas neizbēgami pievienojas hematomas saspiešanas un cerebrospinālā šķidruma spiediena palielināšanās dēļ, kas jau tika minēts. Smadzeņu diencefālo daļu disfunkcija un, galvenokārt, ūdens un elektrolītu līdzsvara regulēšana noved pie šķidruma aiztures organismā, kālija zuduma, kas arī pastiprina smadzeņu tūskas reakciju. AVM plīsuma patoģenēze neaprobežojas tikai ar smadzeņu darbības traucējumiem. Ne mazāk bīstamas ir ekstracerebrālas komplikācijas. Pirmkārt, tas ir cerebrokardiāls sindroms, kas elektrokardiogrammā var simulēt akūtu koronāro mazspēju.
Diezgan ātri pacientiem ar intracerebrālām asiņošanām attīstās pneimonija un elpošanas mazspēja. Turklāt baktēriju florai ir sekundāra loma. Primārā ietekme ir centrālā ietekme uz plaušām, kas sastāv no plaši izplatītām bronhu spazmām, palielinātas krēpu un gļotu veidošanās, plaušu parenhīmas išēmijas plaši izplatītu mazo plaušu artēriju spazmu dēļ, kas ātri noved pie distrofiskiem traucējumiem, alveolārā epitēlija lobīšanās un plaušu gāzu apmaiņas funkcijas samazināšanās.
Ja to pavada klepus refleksa nomākšana, bulbāra tipa elpošanas mazspēja, rodas nopietni draudi pacienta dzīvībai. Vairumā gadījumu sekojošais strutainais trahiobronhīts ir slikti panesams antibakteriālai terapijai un saasina elpošanas mazspēju, kas nekavējoties ietekmē smadzeņu hipoksijas palielināšanos. Tādējādi ārējās elpošanas pārkāpums, pat ar relatīvu smadzeņu traucējumu kompensāciju, var izraisīt letālu iznākumu. Bieži vien pacienti pēc komas atgūst samaņu, bet pēc tam mirst no pieaugošas elpošanas mazspējas un hipoksiskas smadzeņu tūskas.
Distrofiskas izmaiņas strauji attīstās ne tikai plaušās, bet arī aknās, kuņģa-zarnu traktā, virsnieru dziedzeros un nierēs. Urīnceļu infekcija un izgulējumi, kas strauji attīstās, ja nav pienācīgas pacienta aprūpes, apdraud pacienta dzīvību. Taču šīs komplikācijas var novērst, ja ārsti tās atceras un zina, kā ar tām cīnīties.
Apkopojot AVM plīsuma patoģenēzes izpēti, jāuzsver, ka mirstība šādu intrakraniālu asiņošanu gadījumā ir zemāka nekā arteriālu aneirismu plīsumu un hipertensisku hemorāģisku insultu gadījumā, lai gan tā sasniedz 12–15 %. AVM raksturīgas atkārtotas, dažreiz daudzkārtējas asiņošanas ar dažādu periodiskumu, ko nav iespējams paredzēt. Nevēlamas pēchemorāģiskā perioda norises gadījumā uzskaitītie patoģenētiskie mehānismi var izraisīt letālu iznākumu.
Simptomi arteriovenoza malformācija
Hemorāģiskais slimības veids (50–70% gadījumu). Šim tipam raksturīga arteriāla hipertensija pacientam, mazs malformācijas mezgla izmērs, tā aizplūšana dziļajās vēnās, diezgan bieži sastopama aizmugurējās galvaskausa bedres arteriovenozā malformācija.
Hemorāģiskais tips 50% gadījumu ir pirmais arteriovenozas malformācijas izpausmes simptoms, izraisa detalizētu rezultātu 10-15% un invaliditāti 20-30% pacientu (N. Martin et al.). Gada asiņošanas risks pacientiem ar arteriovenozu malformāciju ir 1,5-3%. Atkārtotas asiņošanas risks pirmā gada laikā sasniedz 8% un palielinās līdz ar vecumu. Asiņošana no arteriovenozas malformācijas ir 5-12% no visas mātes mirstības un 23% no visām intrakraniālajām asiņošanām grūtniecēm. Subarahnoidālas asiņošanas attēls tiek novērots 52% pacientu. 17% pacientu rodas sarežģītas asiņošanas formas: intracerebrālu (38%), subdurālu (2%) un jauktu (13%) hematomu veidošanās, kambaru hemotamponāde attīstās 47% pacientu.
Torpīdais gaitas veids ir raksturīgs pacientiem ar lieliem arteriovenoziem veidojumiem, kas lokalizēti smadzeņu garozā. Arteriovenozo veidojumu apasiņošanu nodrošina vidējās smadzeņu artērijas zari.
Raksturīgākie torpidālā tipa kursa simptomi ir konvulsīvs sindroms (26–27% pacientu ar arteriovenozu malformāciju), klasteru galvassāpes un progresējošs neiroloģisks deficīts, tāpat kā smadzeņu audzēju gadījumā.
Arteriovenozo malformāciju klīnisko izpausmju varianti
Kā jau minēts, visbiežākā AVM pirmā klīniskā izpausme ir spontāna intrakraniāla asiņošana (40–60 % pacientu). Tā bieži notiek bez jebkādiem priekšvēstnešiem, pilnīgi veseliem cilvēkiem. Provocējoši momenti var būt fiziska slodze, stresa situācija, neiropsihisks stress, lielu alkohola devu lietošana utt. AVM plīsuma brīdī pacienti jūt pēkšņas, asas galvassāpes, līdzīgas triecienam vai plīsumam. Sāpes strauji pastiprinās, izraisot reiboni, sliktu dūšu un vemšanu.

Samaņas zudums var iestāties dažu minūšu laikā. Retos gadījumos galvassāpes var būt vieglas, pacienti nezaudē samaņu, bet jūt, ka viņu ekstremitātes vājinās un kļūst nejūtīgas (parasti pretējā pusē asiņošanai), un ir traucēta runa. 15% gadījumu asiņošana izpaužas kā pilnvērtīga epilepsijas lēkme, pēc kuras pacienti var palikt komā.
Lai noteiktu AVM izraisītas asiņošanas smagumu, par pamatu ar dažām korekcijām var izmantot iepriekš minēto Hunt-Hess skalu. Tā kā AVM izraisītām asiņošanām var būt ļoti dažādi simptomi, fokālie neiroloģiskie simptomi var dominēt pār vispārējiem smadzeņu simptomiem. Tādēļ pacientiem ar apziņas līmeni skalas I vai II līmenī var būt smagi fokālie neiroloģiski traucējumi (hemiparēze, hemihipestēzija, afāzija, hemianopsija). Atšķirībā no aneirismiskām asiņošanām, AVM plīsumu nenosaka angiospazmas smagums un izplatība, bet gan intracerebrālās hematomas apjoms un lokalizācija.
Meningeāla sindroms attīstās pēc vairākām stundām, un tā smaguma pakāpe var atšķirties. Asinsspiediens parasti paaugstinās, bet ne tik strauji un ne tik ilgi kā plīsušu artēriju aneirismu gadījumā. Parasti šis paaugstinājums nepārsniedz 30–40 mm Hg. Otrajā vai trešajā dienā parādās centrālās ģenēzes hipertermija. Pacientu stāvoklis dabiski pasliktinās, palielinoties smadzeņu tūskai un pastiprinoties izlijušo asiņu sadalīšanās procesam. Tas turpinās līdz 4–5 dienām. Labvēlīgas gaitas gadījumā pēc stabilizācijas 6.–8. dienā pacientu stāvoklis sāk uzlaboties. Fokālo simptomu dinamika ir atkarīga no hematomas lokalizācijas un lieluma.
Asiņošanas gadījumā funkcionāli svarīgās smadzeņu zonās vai motoro vadītāju iznīcināšanas gadījumā zuduma simptomi parādās nekavējoties un saglabājas ilgstoši bez jebkādas dinamikas. Ja zuduma simptomi neparādās nekavējoties, bet pieaug paralēli smadzeņu tūskai, var sagaidīt, ka deficīts atjaunosies 2-3 nedēļu laikā, kad tūska pilnībā izzudīs.
AVM plīsuma klīniskais attēls ir diezgan daudzveidīgs un atkarīgs no daudziem faktoriem, no kuriem galvenie ir: asiņošanas apjoms un atrašanās vieta, smadzeņu tūskas reakcijas smagums un smadzeņu stumbra struktūru iesaistīšanās pakāpe procesā.
Arteriovenozas malformācijas var izpausties kā epileptiformas lēkmes (30–40%). To attīstības cēlonis var būt hemocirkulācijas traucējumi blakus esošajās smadzeņu zonās zagšanas fenomena dēļ. Turklāt pati malformācija var kairināt smadzeņu garozu, radot epileptiskas izlādes. Un mēs jau esam runājuši par noteiktiem AVM veidiem, ap kuriem attīstās smadzeņu audu glioze, kas arī bieži izpaužas kā epileptiskas lēkmes.
Epilepsijas sindromu, ko izraisa AVM klātbūtne, raksturo tā bezcēloņa rašanās pieaugušā vecumā, bieži vien pilnībā nepastāvot provocējošam faktoram. Krampji var būt vispārināti vai fokāli. Skaidras fokālās komponentes klātbūtne epilepsijas lēkmē, ja nav vispārēju smadzeņu simptomu, vajadzētu rosināt domu par iespējamu AVM. Pat vispārināti krampji, ja tie sākas ar krampjiem galvenokārt vienās un tajās pašās ekstremitātēs ar piespiedu galvas un acu pagriešanu uz vienu vai otru pusi, bieži vien ir AVM izpausme. Retāk pacientiem rodas nelieli krampji, piemēram, prombūtne vai apziņas krēsla. Epilepsijas lēkmju biežums un periodiskums var atšķirties: no izolētiem līdz atkārtotiem.
Veidlapas
V. V. Ļebedevs un līdzautori, pamatojoties uz EKG datiem, identificēja trīs cerebrokardiālā sindroma variantus:
- I tips - automātisma un uzbudināmības funkciju pārkāpums (sinusa tahikardija vai bradikardija, aritmija, priekškambaru fibrilācija);
- II tips - izmaiņas repolarizācijas procesos, pārejošas izmaiņas ventrikulārā kompleksa noslēguma fāzē atkarībā no išēmijas veida, miokarda bojājumi ar izmaiņām T vilnī un ST segmenta pozīcijā;
- III tips - vadīšanas funkcijas traucējumi( blokāde, palielinātas slodzes pazīmes uz labo sirdi).Šīs EKG izmaiņas var kombinēties, un to smagums korelē ar pacientu vispārējā stāvokļa smagumu.
Komplikācijas un sekas
Arteriovenoza malformācija (AVM) ir iedzimta asinsvadu anomālija, kurā artērijas un vēnas ir savienotas bez starpposma kapilārā slāņa. AVM komplikācijas un sekas var būt nopietnas un atkarīgas no konkrētās malformācijas lieluma, atrašanās vietas un īpašībām. Dažas no tām ir šādas:
- Insults: Viena no nopietnākajām AVM komplikācijām ir insulta risks. Malformācijas var radīt patoloģiskus asinsrites ceļus, kas var izraisīt asiņošanu smadzenēs un insultu. Insultam var būt dažādas smaguma pakāpes, un tas var atstāt paliekošus neiroloģiskus deficītus.
- Epilepsija: AVM dažiem pacientiem var izraisīt epilepsijas lēkmes, īpaši, ja malformācija atrodas noteiktās smadzeņu zonās.
- Asiņošana: Malformācijas var būt neparedzamas un izraisīt asiņošanu smadzenēs. Tā var būt dzīvībai bīstama komplikācija un izraisīt nopietnas sekas.
- Hidrocefālija: Ja AVM atrodas smadzeņu kambaru tuvumā, tas var izraisīt hidrocefāliju, kas var izraisīt papildu šķidruma uzkrāšanos smadzenēs un paaugstinātu intrakraniālo spiedienu.
- Neiroloģiski deficīti: AVM var bojāt apkārtējos smadzeņu audus un izraisīt dažādus neiroloģiskus deficītus, tostarp paralīzi, maņu traucējumus un runas un kustību koordinācijas deficītu.
- Sāpes un galvassāpes: Pacientiem ar AVM var rasties hroniskas sāpes un galvassāpes, kas saistītas ar malformāciju.
- Psiholoģiskā ietekme: AVM komplikācijas var būtiski ietekmēt pacientu psiholoģisko labsajūtu, tostarp izraisīt trauksmi, depresiju un stresu.
- Dzīvesveida ierobežojumi: Kad tiek atklāts AVM, pacientiem var būt nepieciešamas dzīvesveida izmaiņas un riska pārvaldības ieteikumi, tostarp fizisko aktivitāšu un noteiktu aktivitāšu ierobežošana.
Diagnostika arteriovenoza malformācija
Arteriovenozas malformācijas (AVM) diagnostika parasti ietver dažādus attēldiagnostikas testus, lai apstiprinātu malformācijas klātbūtni un novērtētu tās raksturlielumus. Galvenās AVM diagnosticēšanai izmantotās metodes ir:
- Magnētiskās rezonanses angiogrāfija (MRA): MRA ir viena no galvenajām AVM diagnostikas metodēm. Tā ir neinvazīva pārbaude, kas, izmantojot magnētiskos laukus un radioviļņus, vizualizē asinsvadu struktūru un asins plūsmu smadzenēs. MRA var noteikt AVM atrašanās vietu, izmēru un formu.
- Digitālā subtrakcija angiogrāfija (DSA): šī ir invazīvāka procedūra, kuras laikā kontrastvielu ievada tieši asinsvados caur katetru un ar rentgenstaru palīdzību iegūst augstas kvalitātes smadzeņu asinsvadu attēlus. DSA ļauj detalizētāk izpētīt AVM struktūru un asins plūsmas modeļus.
- Datortomogrāfija (DT): DT var izmantot, lai atklātu AVM un novērtētu iespējamās komplikācijas, piemēram, asiņošanu. Ja nepieciešams, vizualizācijas uzlabošanai var izmantot kontrastvielu.
- Asinsvadu dupleksa skenēšana (dupleksa ultraskaņa): šī metode var būt noderīga kakla un galvas asinsvadu pārbaudei un ar AVM saistītu asinsrites traucējumu identificēšanai.
- Magnētiskās rezonanses spektroskopija (MRS): MRS var sniegt informāciju par audu ķīmisko sastāvu AVM zonā un atklāt vielmaiņas izmaiņu pazīmes.
- Ehoencefalogrāfija: šī ir ultraskaņas izmeklēšanas metode, ko var izmantot, lai novērtētu asins plūsmu un smadzeņu struktūru.
- Datortomogrāfijas angiogrāfija (DTA): Datortomogrāfija apvieno DT un angiogrāfiju, lai iegūtu smadzeņu asinsvadu trīsdimensiju attēlus.
Kad ir diagnosticēta AVM, ir svarīgi veikt detalizētu malformācijas raksturlielumu, piemēram, tās lieluma, formas un smaguma pakāpes, novērtējumu. Tas palīdzēs noteikt, vai ir nepieciešama ārstēšana, un labāko ārstēšanas iespēju, tostarp ķirurģisku izņemšanu, embolizāciju, staru terapiju vai novērošanu. Lēmums par AVM ārstēšanu jāpieņem sadarbībā starp pacientu un veselības aprūpes komandu, ņemot vērā katra gadījuma individuālos apstākļus.
Diferenciālā diagnoze
Arteriovenozo malformāciju (AVM) diferenciāldiagnoze var būt svarīgs solis pacienta ar asinsvadu izmaiņām smadzenēs novērtēšanā. AVM ir asinsvadu anomālijas, kurās artērijas un vēnas ir savienotas bez starpposma kapilārā slāņa. Tās var izraisīt dažādus simptomus un stāvokļus, un to diferenciācija no citiem asinsvadu traucējumiem ir svarīga pareizai ārstēšanai. Daži stāvokļi, kuriem var būt nepieciešama diferenciāldiagnoze ar AVM, ir šādi:
- Insults: Insulti var atdarināt AVM simptomus, īpaši, ja insultu izraisa asinsvadu izmaiņas. Lai atšķirtu, var būt nepieciešama smadzeņu datortomogrāfija (DT) vai magnētiskās rezonanses attēlveidošana (MRI), lai vizualizētu asinsvadu izmaiņas.
- Hematoma: Hematomas, piemēram, subdurāla vai epidurāla hematoma, var atdarināt AVM simptomus, īpaši, ja tās pavada galvassāpes un neiroloģiski simptomi. KT vai MRI skenēšana var palīdzēt noteikt simptomu cēloni.
- Smadzeņu audzēji: Smadzeņu audzēji var izraisīt dažādus simptomus, kas var būt līdzīgi AVM simptomiem. Diagnoze var ietvert MRI ar kontrastvielu un citus attēlveidošanas pētījumus.
- Migrēna: Migrēna ar auru var atdarināt AVM simptomus, piemēram, redzes traucējumus un reiboni. Anamnēze un papildu pārbaudes var palīdzēt atšķirt abus simptomus.
- Cerebrāls vaskulīts: Vaskulīts var izraisīt asinsvadu iekaisumu un asinsvadu anomālijas, kas var atdarināt AVM simptomus. Vaskulīta diagnosticēšanai var izmantot biopsiju vai angiogrāfiju.
- Venoza tromboze: venozas trombozes var atdarināt AVM simptomus, īpaši, ja ir traucēta venozā attece no smadzenēm. Papildu pētījumi var palīdzēt identificēt trombozi.
Lai noteiktu precīzu AVM diferenciāldiagnozi, izmeklēšana ietver plašu klīnisko pārbaudi, neiroedukatīvas metodes (DT, MRI, angiogrāfija), dažreiz biopsiju un citas specializētas procedūras atkarībā no konkrētajiem simptomiem un apstākļiem.
Kurš sazināties?
Prognoze
Arteriovenozas malformācijas (AVM) prognoze ir atkarīga no vairākiem faktoriem, tostarp tās lieluma, atrašanās vietas, simptomiem, pacienta vecuma un ārstēšanas panākumiem. Ir svarīgi atcerēties, ka AVM ir medicīnisks stāvoklis, kas dažādiem pacientiem var izpausties atšķirīgi, un prognoze var atšķirties no cilvēka uz cilvēku. Šeit ir daži vispārīgi AVM prognozes aspekti:
- Asiņošanas risks: Galvenais AVM risks ir asiņošanas (hemorāģijas) risks smadzenēs. Maziem AVM ar zemu asiņošanas risku var būt laba prognoze un tie var neradīt nopietnas problēmas. Tomēr lieli un vidēja izmēra AVM var radīt ievērojamu risku.
- Simptomi: Ar AVM saistītie simptomi, piemēram, galvassāpes, krampji, paralīze vai maņu traucējumi, var ietekmēt prognozi. Dažos gadījumos veiksmīga ārstēšana var uzlabot vai novērst simptomus.
- Izmērs un atrašanās vieta: AVM, kas atrodas bīstamākās vietās, piemēram, dziļi smadzenēs vai kritisku struktūru tuvumā, var būt ar sliktāku prognozi. Tomēr pat daudzus lielus AVM var veiksmīgi ārstēt.
- Ārstēšana: AVM ārstēšana var ietvert ķirurģisku izņemšanu, embolizāciju, staru terapiju vai medikamentozu terapiju. Veiksmīga ārstēšana var samazināt asiņošanas risku un uzlabot prognozi.
- Vecums: Pacienta vecums var ietekmēt arī prognozi. Bērniem un jauniešiem bieži vien ir labāka prognoze nekā vecākiem pacientiem.
- Blakusslimības: Citu veselības stāvokļu vai riska faktoru, piemēram, paaugstināta asinsspiediena vai asiņošanas traucējumu, klātbūtne var ietekmēt AVM prognozi un ārstēšanu.
Ir svarīgi atzīmēt, ka AVM nepieciešama rūpīga medicīniskā uzraudzība un ārstēšana. Lēmumu par ārstēšanas metodi un prognozi jāpieņem kvalificētiem neiroķirurgiem un neiroradiologiem, pamatojoties uz katra individuālā gadījuma plašu izvērtējumu.

